အသည်းရောင် အသားဝါ ရောဂါ ဘီပိုး

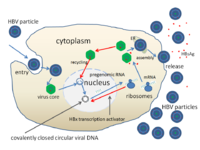
အသည်းရောင် အသားဝါ ရောဂါ ဘီပိုး ကို Hepatitis B virus (HBV) ဟပါတိုက်တစ် ဘီ ဗိုင်းရပ်စ်ပိုး ဟူ၍ နိုင်ငံတကာ တွင် အသိများသည်။ အသည်းရောင် အသားဝါ ရောဂါ ပိုးများတွင် အေပိုး(Hep A)၊ ဘီပိုး(Hep B)၊ စီပိုး(Hep C)၊ ဒီပိုး(Hep D)၊ အီးပိုး(Hep E)၊ အက်ဖ်ပိုး(Hep F)နှင့် ဂျီပိုး(Hep G) ဟူ၍ အတိုကောက်ခေါ်ဆိုကြသည်။
- ရောဂါပိုးသည် အသည်းကို အဓိက ထိခိုက်ခြင်းဖြစ်ပြီး၊ အသည်းခြောက်ခြင်း၊ အသည်းအမာရွတ်ဖြစ်ခြင်း၊ အသည်းကင်ဆာ ရောဂါတို့ ရရှိ၍ အသက်ဆုံးရှုံးကြရသည်။
- နှစ်စဉ် သေဆုံးသူလူဦးရေ ၆ ၀၀၀ ၀၀၀ (၆သန်း) သည် ဤ အထူးစိုးရိမ်ဖွယ် ဘီပိုးရှိသူ (သို့) နာတာရှည် ဘီပိုး သယ်ဆောင်သူများအနေနှင့် သက်ဆိုင်၍ သေဆုံးကြရသည်။[၁]
- ကမ္ဘာတဝှမ်းတွင် ဤပိုး ကူးစက်ခံထားရသူပေါင်း ၂ ၀၀၀ ၀၀၀ ၀၀၀ (ကုဋေ၂၀၀) လောက်ရှိပြီး၊ နာတာရှည် ဘီပိုးရှိသူ အဖြစ် ၃၅၀ ၀၀၀ ၀၀၀ (သန်း ၃၅၀)လောက်ရှိသည်။
- ငယ်ရွယ်စဉ်မှ ကူးစက်ခံရသည့် ကလေးများသည် လူကြီးဖြစ်ချိန်တွင် နာတာရှည် ဘီပိုးရှိသူများဖြစ်လျက်၊ ထိုအထဲမှ ၂၅ရာခိုင်နှုန်းသည် အသည်း အမာရွတ်ဖြစ်ခြင်း၊ အသည်းခြောက်ခြင်း နှင့် အသည်းကင်ဆာရောဂါ တို့ဖြင့် သေဆုံးကြသည်။
- ဘီပိုးသည် HIV ပိုးထက် အဆ ၅၀ မှ ၁၀၀ အထိ ကူးစက်ရန် ပိုမိုလွယ်ကူသည်။
- ဘီပိုး ရှိမရှိကို သွေးစစ်ခြင်းဖြစ်လည်းကောင်း၊ မရှိသေးပါက ကာကွယ်ဆေးထိုးထားခြင်းဖြစ်လည်းကောင်း၊ သေချာစွာ ကြိုတင် အကာအကွယ်ပေးခြင်းဖြင့်လည်းကောင်း ရှောင်ရှားနိုင်သည်။
- ကျန်းမာရေး ဌာနတွင် ရောဂါပိုးရှိသူများနှင့် အထိအတွေ့များသော အလုပ်လုပ်ကိုင်သူများ၊ မကူးစက်စေရန် သတိထား ကြိုတင်ကာကွယ်မှုများ ပြုလုပ်သင့်သည့် ရောဂါပိုးလည်းဖြစ်သည်။
- ဘီပိုးကူးစက်နိုင်ဖွယ်မြင့်မားသည့် နိုင်ငံများတွင် မြန်မာနိုင်ငံပါဝင်သည်။ ထိုနိုင်ငံများသို့ သွားရောက်လည်ပါတ်မည့်သူများအား ကြိုတင်ကာကွယ်ဆေးများထိုးသွားကြရန် နိုင်ငံတကာ ကျန်းမာရေးဌာနများက အမြဲအသိပေးကြေညာလျက်ရှိသည်။
- ဘီပိုးအမြဲသယ်ဆောင်သူ ဖြစ်ပါက နောက်ဆက်တွဲ ကုသမှုများဖြင့် အသည်းကို ကယ်တင်နိုင်သည်။ ဘီပိုးကူးစက်ခံရသူဖြစ်နေပါကလည်း ကုသနိုင်ရန် ဆေးဝါများပေါ်ထွက်နေပြီဖြစ်ပြီး၊ အသည်းကင်ဆာ မဖြစ်စေရန် ဗိုင်းရပ်စ်ပိုးကို ကုသထိန်းချုပ်နိုင်ပြီဖြစ်သည်။
- ဆင်းရဲသော နိုင်ငံများတွင် အမြဲ ဘီပိုးသယ်ဆောင်သူများသည် ပေါ့စ၍သော်လည်းကောင်း၊ ကုန်ကျစရိတ်မတတ်နိုင်၍သော်လည်းကောင်း၊ နိုင်ငံတော်က ကုန်ကျစရိတ် ထောက်ပံ့မှု မရှိသောကြောင့်သော်လည်းကောင်း၊ အသည်းရောဂါအမျိုးမျိုးဖြစ်ကာ အသက်တိုတောင်း၍ သေဆုံးကြရသည်။
ရောဂါ လက္ခဏာ
[ပြင်ဆင်ရန်]ရောဂါ ဦးပိုင်း လက္ခဏာ
[ပြင်ဆင်ရန်]ဗိုင်းရပ်စ်ပိုး နှင့် ထိတွေ့ပြီး ရက်ပေါင်း ၄၀ မှ ၁၆၀ အတွင်း အောက်ပါရောဂါလက္ခဏာများ ပေါ်ပေါက်နိုင်သော်လည်း တချို့တွင်ပေါ်ပေါက်ခြင်းမရှိဘဲ၊ အချိန်ကြာမှ ဖြစ်ပေါ်လာသော (သို့) လုံးဝ လက္ခဏာမပြသည့် ရောဂါတစ်မျိုးဖြစ်သည်။ ထို့ကြောင့် ရောဂါလက္ခဏာမပြဘဲ ပုံမှန်ပိုးရှိသူ မရှိသူကို ခွဲခြားမရ သောကြောင့်၊ အသံတိတ် လူသတ်ပိုးဟူ၍လည်း အများက ခေါ်ဆိုကြသည်။[၂]ကူးစက် ခံရသူတိုင်းတွင် အောက်ပါလက္ခဏာများ ပြသည်ဟု ယတိပြတ်မဆိုနိုင်သောကြောင့် အသည်းရောင်၊ အသားဝါတိုင်း ဘီပိုးဟု ဆို၍မရပေ၊ အဘယ့်ကြောင့်ဆိုသော် အခြား အသည်းရောင် အသားဝါ ရောဂါလက္ခဏာများနှင့် ဆင်တူနေသောကြောင့်ဖြစ်သည်။ ဖြစ်လေ့ရှိသည့် ရောဂါလက္ခဏာ တချို့မှာ-
- နေထိုင်မကောင်း ဖြစ်သလို ခံစားနေရခြင်း၊ နေထိုင်မကောင်းဖြစ်ခြင်း၊ အဖျားတက်သည့် ပုံစံ နေထိုင်မကောင်းဖြစ်ခြင်း
- အစားအသောက်စားရန် စိတ်မပါခြင်း
- ပင်ပန်းခြင်း (သို့) ယားယံခြင်း၊ နာကျင်ခြင်း နှင့် ခေါင်းကိုက်ခြင်းများ
- အသားဝါခြင်း နှင့် မျက်ဖြူ အဝါရောင်ဖြစ်ပေါ်နိုင်သည်
- ညာဘက်နံရိုးအောက်ပိုင်းအနီးတွင် အသည်းနာကျဉ်ခြင်း၊
- ဆီးအရောင် မည်းခြင်း၊ ရေနွေး (သို့) ကိုကာကိုလာ အရောင်ပုံစံဖြစ်ခြင်း
- မစင်တွင် အရာင်ဖြော့ခြင်း၊ ညိုခြင်း(သို့) ရွှံ့အိုးအရောင်ရှိခြင်း
အထူးစိုးရိမ်ဖွယ် ဘီပိုးရှိသူ
[ပြင်ဆင်ရန်]- ပိုးကူးစက်ခံရသူတစ်ဦးသည် ၎င်းရှိ ကိုယ်ခုခံအားမှ ၁ လ မှ ၆ လအတွင်းတွင် ပြန်လည်ခြေဖျက် တိုက်ခိုက်နေသည့်အချိန်ကို အထူးစိုးရိမ်ဖွယ် ဘီပိုးရှိသူ (Acute hepatitis B)ခေါ်ဆိုနိုင်သည်။ ကူးစက်ခံရသူ လူလတ်ပိုင်း အယောက် ၂၀ တွင် ၁ ယောက်သည် ၆ လ (သို့) နှစ်ရှည်များစွာ ရှိနိုင်ပြီး၊ အများအားဖြင့် ရောဂါလကက္ခဏာ ပြသမှုမရှိပါ။ အများအားဖြင့် လအနည်းငယ်ချိန်အတွင်း ဘီပိုးပျောက်သွားသူများ ရှိသော်လည်း၊ ပိုးရှိသူမှ ကူးစက်ခံရပြီဟု ထင်ရသော အချိန်မှ စ၍ ၆ လအတွင်း ပုံမှန် သွေးစစ်ဆေးကာ ဘီပိုးရှိမရှိ၊ ခုခံအား ရှိမရှိ မိမိဆရာဝန်နှင့် လေ့လာနေရမည်။
နာတာရှည် ဘီပိုးရှိသူ
[ပြင်ဆင်ရန်]- ၆ လအတွင်း မိမိကိုယ်ပိုင် ခုခံအားမှ မတိုက်ခိုက်နိုင်သော သူကို နာတာရှည် ဘီပိုးရှိသူ (Chronic hepatitis B) သယ်ဆောင်သူဟု ခေါ်ဆိုနိုင်သည်။ မိခင်မှ ကူးစက်ခံရသော ကလေးများ (သို့) ငယ်ရွယ်စွာ ကူးစက်ခံရသော ကလေးများတွင် ကိုယ်ခံအား နည်းပါးသောကြောင့်၊ မွေးကင်းစ ကလေးများတွင် ၁၀ယောက်မှ ၉ ယောက်၊ အစောပိုင်း ငယ်ရွယ်စဉ် ကလေးများတွင် ၅ ယောက်မှ ၁ယောက်သည် နာတာရှည် ဘီပိုးရှိသူ ဖြစ်လာနိုင်သည်။
အသည်း ကင်ဆာ
[ပြင်ဆင်ရန်]

- နာတာရှည် ဘီပိုးရှိသူ ၅ ယောက်တွင် ၁ ယောက်သည် အသည်းခြောက်ခြင်း နှင့် ပိုးရှိပါက ၂၀ ရာခိုင်နှုန်း အသည်းရောဂါ ဖြစ်နိုင်ခြေရှိပြီး၊ အသည်းမျက်နှာပြင်တွင် အနာရွတ်ဖြစ်ခြင်း (liver cirrhosis) လည်း ဖြစ်ပေါ်စေသည်။ ထိုသို့ဖြစ်ပေါ်ရန် နှစ် ၂၀ ခန့် ကြာမြင့် နိုင်ပြီး၊ ၁၀ ယောက်တွင် ၁ ယောက်သည် အသည်းခြောက်ခြင်းမှ အသည်းကင်ဆာ ဖြစ်စေနိုင်သည်။
အသည်းအသုံးပြု၍ မရတော့ပါက၊ အသည်းအစားထိုးခြင်းများ ပြုလုပ်ရမည်ဖြစ်ပြီး၊ ယခုခေတ် ဆေးနည်းပညာ နယ်ပယ်တွင် ငွေကြေးအကုန်အကျများပြီး အနည်းဆုံး အမေရိကန် ဒေါ်လာ ၁၅၀ ၀၀၀ ဝန်းကျင် ကုန်ကျနိုင်သည်၊ အသည်းလှုဒါန်းသူရှိပါကလည်း ရှုပ်ထွေးသော ကုသမှုတစ်ခုဖြစ်သည်။ ထို့ကြောင့် နိုင်ငံကြီးများတွင် ဘီပိုးကို အဓိက ဂရုပြုကြပြီး၊ မဖြစ်ခင် ကြိုတင် ကာကွယ်ခြင်း စံနစ်ကို အသုံးပြုကြခြင်းမှာ၊ ပိုးကူးစက်ပြီး နောက်ဆက်တွဲ အသည်းအစားထိုးခြင်းသည် လွန်စွာ ငွေးကြေးအကုန်အကျများသောကြောင့်ဖြစ်သည်။
အသည်း ပျက်စီးနေသာ ရောဂါလက္ခဏာများမှာ-
- ရေဖျဉ်းစွဲခြင်း၊ ဝမ်းဗိုက်နှင့် ခြေထောက်တွင် ရေတင်ခြင်း၊ ပုံမှန်ဝမ်းဗိုက်ထက်ပို၍ ပူနေခြင်း
- ကိုယ်ခန္ဓာ ဝမ်းဗိုက်တွင် ရေတင်ခြင်းကြောင့် အလေးချိန် မြင့်တက်လာခြင်း
- အသည်းရောင် အသားဝါ မကြာခဏ ဖြစ်ခြင်း (မျက်လုံး၊ ဆီး နှင့် အသားဝါခြင်း)
- အစားအသောက် စားချင်စိတ်မရှိခြင်း၊ အလေးချိန်လျှော့လာခြင်း၊ အင်းအားကျဆင်းလာခြင်း
- သွေးအန်ခြင်း၊ အန်သည့်အရာများတွင် သွေးပါလာခြင်း
- ပါးစပ်၊ နှာခေါင်း နှင့် စအို မှ သွေးယိုခြင်း၊ မစင်တွင် သွေးပါခြင်း
- လွန်စွာအိပ်ချင်ခြင်း၊ စိတ်ရှုပ်ထွေးခြင်း၊ ပိုဆိုးသူများတွင် သတိလစ်မေ့မျောခြင်းများပါ ဖြစ်နိုင်သည်။
ပြန်လည် ဖြစ်ပွားခြင်း
[ပြင်ဆင်ရန်]ဘီပိုး ဗိုက်ရပ်စ် ဒီအန်အေ သည် ခန္ဓာကိုယ်အတွင်းတွင် ကူးစက်ခံရပြီး နောက်ပိုင်းတွင်ရှိနေမြဲဖြစ်ပြီး၊ တချို့တွင် ပြန်လည်ဖြစ်ပွားမှုများ ဖြစ်ပေါ်စေသည်။ [၄]ပြန်လည်ဖြစ်ပွားမှုနှုန်း နည်းပါးသော်လည်း၊ ခုခံအားမကောင်းသည့် သူများတွင် ပြန်လည်ဖြစ်ပေါ်နိုင်နှုန်းများသည်။ ဘီပိုးသည် တိုးပွားခြင်း နှင့် မတိုးပွားခြင်းဆိုသည့် သံသယာလည်ပါတ်နေနိုင်ပြီး၊ ကူးစက်ခံရသူ ၅၀ ရာခိုင်နှုန်းတွင် အထူးစိုးရိမ်ဖွယ် ဘီပိုးရှိသူ အဖြစ် ပြန်လည်ဖြစ်ပွားခြင်းမျိုးရှိသည်။ ယောက်ျားများတွင် ALT of 200 UL/L ရှိသူများသည်၊ အနည်းအကျဉ်းရှိသူများထက် သုံးစပို၍ပြန်လည်ဖြစ်ပေါ်နိုင်ဖွယ်ရှိသည်။ ကီမိုသရာပီ ကင်ဆာရောဂါ ကုသနည်း ခံယူနေသူများတွင်လည်း ပြန်လည်ဖြစ်ပွားနိုင်သည့် ရာခိုင်နှုန်းများသည်။ လက်ရှိတွင် ထိုသို့ဖြစ်ရခြင်းမှာ ခုခံအား ဟန့်တားနိုင်သည့် ဆေးဝါးများသည် အသည်းအတွင်းရှိ cytotoxic T cell လုပ်ငန်းများကို ဟန့်တားနေစဉ်၊ ဘီပိုးတိုးပွားခြင်းကို ပိုမိုဖြစ်ပွားစေနိုင်ခြင်းကြောင့် ဖြစ်သည်။
ဖြစ်ပွားခြင်း နှင့် ပိုးကူးစက်ခြင်း
[ပြင်ဆင်ရန်]ကူးစက် နိုင်ဖွယ်
[ပြင်ဆင်ရန်]ဘီပိုးသည် သွေး နှင့် ခန္ဓာကိုယ်တွင် ရှိသော အရည်များတွင်လည်း တွေ့ရှိနိုင်သည်။ ထို့ကြောင့် ၎င်းဗိုင်းရပ်စ်ပိုးသည် မိမိခန္ဓာကိုယ်သွေးကြောများသို့ ထိတွေ့ရောက်ရှိသွားပါက ကူးစက်မှုဖြစ်ပွားနိုင်သည်။ ကူးစက်နိုင်မှု ပုံစံများစွာရှိသော်လည်း အဓိက ကူးစက်နိုင်သည့်လမ်းကြောင်းများမှာ AIDS ကူးစက်ပုံနှင့် တူသည်။ ထို့နောက် မကြာခဏ လိင်ဆက်ဆံဘက် များသူများ တွေ့ရှိနိုင်သည်။
- ၁။ လိင်ဆက်ဆံခြင်းများမှ- အကာအကွယ်မသုံးခြင်း ရောဂါပိုးရှိသူနှင့် ပါးစပ် (သို့) စအို ဖြင့် လိင်ဆက်ဆံခြင်းများ။ ကျား-မ လိင်ဆက်ဆံဘက်များသူများ။
- ၂။ တကိုယ်ရေ သန့်ရှင်းမှု မလုံလောက်ခြင်းများမှ- ပိုးရှိသူ အသုံးပြုနေသော သွားတိုက်တံပွတ်တံကို ယူသုံးမိခြင်း၊ ကိုယ်ပိုင် နှုတ်ခမ်းမွှေး ရိတ်ဓားများ တခြားသူတစ်ယောက်နှင့် ရောသုံးခြင်း၊ လက်သဲညှပ် တွဲသုံးခြင်း၊ ဆံပင်ညှပ်ဆိုင်များတွင် တစ်ခါသုံးဓား အသုံးမပြုခြင်း၊ နားကပ်လဲဝတ်ခြင်းများ။
- ၃။ မိခင်မှ ကလေးသို့ မွေးဖွားရာတွင် ကူးစက်ခြင်း။
- ၄။ သွေးအစားထိုး သွင်းခြင်း
- ၄။ ကျန်းမာရေးဌာနများတွင် လုပ်ကိုင်နေသူများမှ- အကာအကွယ် လက်အိတ်များ အသုံးမပြုဘဲ၊ လူနာ၏ သွေးအား လွယ်လွင့်တကူ ကိုင်တွယ်ရာမှ ကူးစက်ခြင်း။
- ၅။ ဆေးထိုးအပ်များ တွဲသုံးခြင်းများမှ၊ မူးရစ်ဆေးဝါးများ ထိုးသွင်းရာတွင် အသုံးပြုသည့် ဆေးထိုးအပ်များမှတဆင့် ရောဂါပိုးရှိသူမှ နောက်တစ်ယောက်သို့ ကူးစက်ခြင်း။
- ၆။ မသန့်ရှင်းသော အပ်များ၊ ဘီပိုးရှိသူအား ထိုးထားသော အပ်များဖြင့် ဆေးမင်ကြောင် ထိုးခြင်း၊ တစ်ခါသုံးအပ်များ အသုံးမပြုခြင်း။
မကူးစက် နိုင်ဖွယ်
[ပြင်ဆင်ရန်]- အတူတူ ချက်ပြုတ်စားသောက်ခြင်း
- တစ်ယောက် နှင့် တစ်ယောက် ပွေ့ဖက်ခြင်း
- တစ်အိမ်တွင် အတူနေထိုင်ကြခြင်း
- နှာခြေ၊ ချောင်းဆိုးခြင်း၊ ရေချိုးခန်း နှင့် အိမ်သာ အတူသုံးခြင်း
- မိခင်မှ ကလေးသို့ နို့တိုက်ခြင်း
ဘီပိုးနှင့် ထိတွေ့မှုရှိခဲ့ပါက
[ပြင်ဆင်ရန်]ဘီးပိုးနှင့် ကူးစက်ခံရနိုင်ဖွယ် ကြိုတင်သိရှိပါက၊ ဥပမာ- ဘီပိုးရှိသူနှင့် အကာအကွယ်မဲ့ လိင်ဆက်ဆံခြင်း၊ (သို့) ဘီပိုးရှိသည့် သွေး (သို့) ခန္ဓာရေများ မှ တဆင့် မိမိ ကိုယ်တွင်ရှိ ထိခိုက်ပွန်းပဲ့ထားသော အနာများဖြင့် ထိတွေ့ကာ ကူးစက်ခံရဖွယ် လမ်းကြောင်းများ ဖြစ်ခဲ့ပါလျင်၊ Immunoglobulin နှင့် ဘီပိုးကာကွယ်ဆေးကို ချက်ချင်းထိုးခြင်းဖြင့် အကာကွယ်ပေးနိုင်သည်။ Immunoglobulin အား ၄၈ နာရီအတွင်းထိုးပေးကြသော်လည်း၊ ပိုးနှင့်ထိတွေ့ပြီး ၇ ရက်အတွင်း ဆေးထိုးရန် အချိန်ရှိသေးသည် ၊ သို့သော် မြန်မြန်ထိုးလျှင် မြန်မြန်ပိုးကို ခုခံနိုင်မည်ဖြစ်သောကြောင့် အတတ်နိုင်ဆုံး အချိန်နောက်မကျသင့်ပေ။
ဘီပိုးရှိမှသာ ကူးစက်နိုင်သည့် အခြားပိုးများ
[ပြင်ဆင်ရန်]ဘီပိုးရှိမှသာ မိမိဆီသို့ ကူးစက်နိုင်သည့် အသည်းရောင် အသားဝါ ပိုးတစ်မျိုးမှာ ဒီပိုး ဖြစ်သည်။ ၎င်းသည် အသည်းရောင် အသားဝါ ပိုး၏မျိုးနွယ်ဖြစ်သည်။
ဘီပိုး ရှိမရှိ သိရှိနိုင်ရန်
[ပြင်ဆင်ရန်]သွေးစစ်၍ ကူးစက်နိုင်နှုန်းအားတိုင်းတာခြင်း
[ပြင်ဆင်ရန်]ဘီပိုးရှိမရှိကို သွေးစစ်ဆေး၍ သိရှိနိုင်သည်။ ဘီပိုးစစ်ဆေးရာတွင် ထွက်ရှိလာသည့် အဖြေများသည် ရှုပ်ထွေးနိုင်သဖြင့် နားလည်ရန်ခက်ခဲသည်။ ထို့ကြောင့် ရလာသည့် အဖြေကို မိမိဆရာဝန်နှင့် တိုင်ပင်သင့်သည်။ ကူးစက်မှုအသစ် ဟုတ်မဟုတ်၊ ယခင်ရှိခဲ့သည့် ပိုးအား တိုက်ခိုက်နိုင်စွမ်းရှိခဲ့မှု ရှိမရှိ (သို့) ဘီပိုး အမြဲသယ်ဆောင်သူ ဟုတ်မဟုတ်ကို စစ်ဆေးရမည်ဖြစ်သည်။ ထို့ကြောင့် မိမိသွေးစစ်ထားသည့် အဖြေအား မိမိလက်ဝယ်တွင်လည်း ရှိသင့်ပြီး၊ သွေးစစ်ခြင်း အမျိုးမျိုးဖြင့် ရရှိလာသည့် အဖြေများ၏ အဓိပ္ပာယ်ကို ကျွမ်းကျင်သည့် ဆရာဝန်များနှင့် မေးမြန်းပြီး ဘာဆက်လုပ်သင့်သည်ကို ဆွေးနွေးသင့်သည်။ အခြေခံအားဖြင့် ပဋိဇာတ် - ခန္ဓာကိုယ်တွင် ရောဂါဘယ ဖြစ်စေသော ရောဂါပိုးရှိနေခြင်း။ ပဋိပစ္စည်း- ရောဂါကာကွယ်နိုင်ရန် မိမိခန္ဓာကိုယ်မှ ထုတ်လုပ်လိုက်သည့် အသားဓာတ်ဖြစ်သည်။ ထိုအသားဓာတ်သည် ရောဂါနှင့်တွေ့ခြင်းကြောင့် ဖြစ်စေ၊ ကာကွယ်ဆေးထိုးထားခြင်းကြောင့် ဖြစ်သည်။
- HBsAb (သို့) anti-HBs(Positive (သို့) Reactive) ရှိလျင် ဗိုက်ရပ်စ်ပိုးအား တိုက်ခိုက်နိုင်စွမ်းရှိသည်။ ၎င်းရှိသူသည် အထူးစိုးရိမ်ဖွယ် ဘီပိုးရှိသူအဖြစ်မှ ဘီပိုးကို ရှင်းလင်းသုတ်သင် နိုင်သူလည်းဖြစ်နိုင်ပြီး၊ ဘီပိုး ကာကွယ်ဆေး အစောပိုင်းတွင် ထိုးထားသောကြောင့်လည်းကောင်း (သို့)ကူးစက်ခံရပြီးသော ဗိုက်ရပ်စ်ပိုးအား ကာကွယ်ဆေးမှ ပြန်လည်တိုက်ခိုက်နိုင်ခဲ့ပြီးခြင်းကြောင့်လည်း ဖြစ်နိုင်သည်(ပုံမှန်အားဖြင့် ၆ လ အချိန်အတွင်း)။ ဤရလဒ်ရှိသူသည် နောင်ကူးစက်ခံရမည့် ဘီပိုးအတွက် ခုခံအားရှိနေပြီဖြစ်ပြီး၊ တခြားသူသို့ မကူးစက်နိုင်ပါ။ ပုံမှန်သွေးစစ်ဆေးခြင်းမျိုးတွင် ဤအဖြေအားစစ်ဆေးရန် မပါရှိသောကြောင့် သီးသန့်စစ်ဆေးမှုမျိုးလုပ်ရသည်။
- HBeAg (Positive)ရှိလျင် e သည် ခန္ဓာကိုယ်တွင်းရှိ သွေးထဲတွင် လည်ပါတ်နေသည့် ဗီဗိုက်ရပ်စ်ပိုးမှ ပေါက်ဖွားနေသည့် အသားဓာတ်တစ်ခုဖြစ်ပြီး၊ ၎င်းသယ်ဆောင်သူသည် ရောဂါပိုးရှိသူဟု ဆိုလို့ရပြီး၊ တခြားသူသို့ နိုင်နှုန်းများသည်။ ၎င်းကို တွေ့ရှိလျင် မိမိခန္ဓာကိုယ်မှ ခုခံအားမှ ပြန်လည်တိုက်ခိုက်ရန် စတင်ဆောင်ရွက်ပြီး၊ သွေးနှင့် အသည်းထဲတွင် ဗိုက်ရပ်စ်ပိုးသည် အင်းအားကောင်းစွား တိုးပွားနေပြီး၊ အသည်းကိုလည်းဖျက်စီးနေပြီဖြစ်သည်။ HBeAg ရှိသူများသည် HBeAg မရှိသူများထက် သွေးတွင်ပိုးရှိနေမှုအချိန်သည် မကြာမြင့်သေးသော သူများဟု ဆိုနိုင်သည်။
- HBeAg (Negative) ရှိလျင် သွေးထဲတွင် ဘီဗိုက်ရပ်စ်ပိုး ရှိသည့်နှုန်းမှားနည်းပါးသော်လည်း၊ ၎င်းရှိသူများသည် ဗိုက်ရပ်စ်ပိုး ကိုယ်တွင် နှစ်ရှည်လကြာ ရှိခဲ့သူများဖြစ်ကြသောကြောင့် ၊ ပိုဆိုးဝါးသည့် အသည်းရောဂါလက္ခဏာများ ဖြစ်လေ့ရှိသည်။
- HBsAg positive (သို့) reactive ရှိပါက သွေးထဲတွင် ပိုးရှိနေပြီဖြစ်ပြီး။ ၎င်းရှိသူသည် အထူးစိုးရိမ်ဖွယ် ဘီပိုးရှိသူ (သို့) နာတာရှည် ဘီပိုးရှိသူ ဖြစ်နိုင်သည်။ ၆ လကြာလျင် သွေးထပ်စစ်ရမည်။ ခုခံအားကောင်းပါက ရောဂါပြောက်သွားနိုင်သည်။ ကူးစက်ခံရပြီးသူ၏ သွေးမှ တခြားသူသို့ ကူးစက်နိုင်သည်။
- HBcAb ရှိပါက မိမိခုခံအားမှ ၎င်းပိုးအား တိုက်ခိုက်နှိုင်မှုနည်းပါးသူဖြစ်ပြီး၊ အသည်းအထူးကုဆရာဝန်နှင့် ဘာဆက်လုပ်သင့်သည်ကို တိုင်ပင်ရပါမည်။ ၎င်းကို အမြဲဘီပိုးသယ်ဆောင်သူဟု ခေါ်ဆိုနိုင်သည်။
ဤကဲ့သို့ တိုင်းထွာ၍လည်း အဖြေထုတ်နိုင်သည်-
| Hep B surface antigen (HBsAg) | Hep B surface antibody (Anti-HBs) | Hep B core antibody (Anti-HBc IgM) | Hep B core antibody Total (Anti-HBc IgG+IgM) | Hep B e antigen (HBeAg)*မှတ်ချက် ကြည့်ပါ | Hep B e antibody (Anti-HBe) | ဆိုလိုရင်းနှင့် ရောဂါနိုင်ဖွယ် အဆင့် |
| မရှိ | မရှိ | မရှိ | ပိုးမရှိခြင်း (သို့) ပိုးခြင်းမခံရသေးခြင်း၊ ရောဂါကင်းလွတ်သည်ဟု ဆိုမရပါ-ဤရလဒ်ရှိသူသည် ကာကွယ်ဆေးထိုးပေးရန် သင့်တော်ပြီး၊ ဗိုက်ရပ်စ်ပိုးမှ စတင် တိုးပွားပေါက်ဖွားနေသည့် အချိန်လည်းဖြစ်နိုင်သည် | |||
| ရှိ | မရှိ | မရှိ | မရှိ | ရှိ | မရှိ | အစောပိုင်း ယာယီဘီပိုးသယ်ဆောင်သူ ဖြစ်နေခြင်း
|
| ရှိ | မရှိ | ရှိ/မရှိ | ရှိ/မရှိ | ရှိ | မရှိ | အစောပိုင်း ယာယီဘီပိုးသယ်ဆောင်သူ ဖြစ်ပြီး၊ ပုံမှန်အားဖြင့် ရောဂါလက္ခဏာ များရှိနိုင်ပြီး၊ အခြားသူတစ်ယောက်သို့ ကူးစက်နှုန်းမြင့်သည် |
| ရှိ | မရှိ | ရှိ | ရှိ | မရှိ* | ရှိ | ယာယီ ဘီပိုးသယ်ဆောင်ထားသူတွင် ကူးစက်ခံရချိန်ကြာမြင့်ပြီးနောက်ပိုင်း အဆင့်ဖြစ်သည်။ မိမိခန္ဓာကိုယ် ခုခံအားမှ ပြန်လည်တိုက်ခိုင်ရန် ခုခံအားများစတင်ထုတ်လုပ်နေသည့် အချိန်ဖြစ်သည် |
| မရှိ | မရှိ | ရှိ | ရှိ | မရှိ* | ရှိ | ယာယီ ဘီပိုးသယ်ဆောင်ထားသူ၏ ဗိုက်ရပ်စ်အား မိမိခန္ဓာကိုယ် ခုခံအားမှ ပြန်လည်တိုက်ခိုင်နေပြီးဖြစ်ပြီး၊ ပုံမှန်ကျန်းမာရေး အဆင့်သို့ ပြန်လည်ကောင်းမွန်လာနေသည့် လက္ခဏာဖြစ်သည် |
| ရှိ | မရှိ | မရှိ | ရှိ | ရှိ | မရှိ | ပုံမှန်အားဖြင့် အမြဲ ဘီပိုးသယ်ဆောင်ထားသူ၏ လက္ခဏာဖြစ်ပြီး (အသည်းပျက်စီးမှု ဖြစ်နိုင်ခြေရှိပြီ) |
| ရှိ | မရှိ | မရှိ | ရှိ | မရှိ* | ရှိ | အမြဲ ဘီပိုးသယ်ဆောင်ထားသူ၏ လက္ခဏာဖြစ်သော်လည်း၊ အသည်းပျက်စီးမှု အန္တရာယ်မှာ ရာနှုန်းနည်းပါးပြီး၊ ပိုးသယ်ဆောင်သူတစ်ဦးဖြစ်သည် |
| မရှိ | ရှိ | မရှိ | ရှိ | မရှိ* | ရှိ | နိုင်မှု ပပြောက်သွားခြင်း (ပကတိကျန်းမာရေးအတိုင်းပြန်လည် ကောင်းမွန်လာသည့် အဆင့်)၊ သဘာဝခြင်းကြောင့် ရောဂါမှကင်းလွတ်သည့် အခြေအနေ |
| မရှိ | ရှိ | မရှိ | ရှိ | ဘီပိုးကာကွယ်ဆေးကြောင့် ရောဂါမှကင်းလွတ်ခြင်း အခြေအနေ |
မှတ်ချက်- အရှေ့အလယ်ပိုင်း နှင့် အာရှနိုင်ငံတချို့တွင် e-antigen မထုတ်သည့် ဘီပိုးမျိုးရှိပြီး၊ သွေးစစ်ခြင်းမှ HBeAg ရလဒ်သည် အသုံးဝင်ခြင်း သိပ်မရှိပါ။ ဤသို့ဖြစ်စဉ် မျိုးတွင် HBeAg မရှိသောသူကိုလည်း ခုခံတိုက်ခိုက်နိုင်မှု အန်တီဂျင် မရှိဟု ပြောမရသလို၊ ပိုးကူးစက်ခံရမှု မရှိဟုလည်း မပြောနိုင်ပေ၊ ထို့ပြင် ကူးစက်ခံရသည့် ပိုးသည် e-antigen မထုတ်သည့် ဘီပိုးလည်း ဖြစ်နိုင်သည်။
Hepatitis B viral (HBV) DNA စစ်ဆေးခြင်းသည် သွေးထဲတွင် ရောဂါပိုးမည်မျှရှိသည်ကို တိုင်းတာခြင်းဖြစ်ပြီး၊ ပိုးရာခိုင်နှုန်းမြင့်မားနေသည့် အဓိပ္ပာယ်မှာ ပိုးထပ်မံ ဆင့်ပွားနေပြီး၊ တခြားတစ်ယောက်သို့ ကူးစက်နိုင်သည်။ အသည်းပျက်စီးနိုင်မှုများသည့် လက္ခဏာလည်းဖြစ်သည်။ ပိုးမွှားအရေအတွက် နည်းသည့်၊ သက်မှတ်ထားသည့်အောက်တွင်ရှိသည့် (ဥမာ- ၁၀၀ နိုင်ငံတကာ ယူနစ်/မီလီလီတာ) သူသည် ဗိုက်ရပ်စ်ပိုးအရမ်းနည်းနေခြင်းကြောင့် သွေးစစ်ရာတွင် ရှာမတွေ့နိုင်ဘဲ၊ အခြားသူတစ်ယောက်သို့ မကူးစက်နိုင်ဟု ဆိုလိုသည်။ ကုသမှုခံယူနေသူတစ်ယောက်၏ ရလဒ်သည် ဤကဲ့သို့ ရှိပါက၊ ကုသမှုပုံစံ ထိရောက်သည်ဟု ပုံမှန်ကောက်နှုတ်ချက် ချကြသည်။ [၅]

ကြိုတင်ကာကွယ်ရန်
[ပြင်ဆင်ရန်]ဘီပိုး ကာကွယ်ဆေးထိုးခြင်း
[ပြင်ဆင်ရန်]
မိမိကိုယ်တိုင်လည်း ဘီပိုးရှိမရှိဟု စစ်ဆေး၍၊ မရှိပါက ကြိုတင်ကာကွယ်ဆေးထိုးခြင်း၊ ရှိပါက ကိုယ်နှင့် အတူနေထိုင်သူများကို ကြိုတင်ကာကွယ်မှုများ ပြုလုပ်နိုင်ရန် အသိပေးခြင်း များပြုလုပ်သင့်သည်။ ဘီပိုးအား ၉၅ရာခိုင်နှုန်း ကာကွယ်ပေးနိုင်သည့် ကာကွယ်ဆေးရှိသည်။ ဘီပိုး ကာကွယ်ဆေးကို နီးစပ်ရာ ကျန်းမာရေး ဌာနများတွင် လွယ်လွင့်တကူ ရရှိနိုင်ပြီး၊ ၃ ကြိမ် ၃ ခါ ဆေးထိုးရသည်။ ထိုးချိန်ကာလမှာ၊
- ပထမ တစ်ကြိမ်
- ထိုးပြီးနောက် ၁လအချိန်တွင် ဒုတိယတစ်ကြိမ်
- ဒုတိယအကြိမ် ထိုးပြီးနောက် ၅ လအချိန်တွင် တတိယတစ်ကြိမ်ဖြစ်သည်။
တတိယအကြိမ် ထိုးပြီး ၁လအကြာတွင် သွေးပြန်လည် စစ်ဆေး၍ ကာကွယ်ဆေး အလုပ်လုပ်သည် မလုပ်သည်ကို လေ့လာသင့်သည်။ ထိုသို့ ကာကွယ်ဆေးထိုးထားသူသည် ဗိုက်ရပ်စ်ပိုးကို အနည်းဆုံး ၅ နှစ်ခန့် ခုခံပေးနိုင်ပြီး၊ ၅ နှစ်နောက်ပိုင်းတွင် ခုခံအားပြန်လည်ကောင်းမွန်စေရန် ဆေးထပ်တစ်ကြိမ်ထိုးရလေ့ရှိသည်။ ဘီပိုး ကာကွယ်ဆေးအထိုးခံရသူများ သိရှိထားသင့်သိမှာ ဆေးမှ ဘီပိုးအကူးမခံရခြင်းဖြစ်သည်။
ကာကွယ်ဆေးထိုးသင့်သူများ
[ပြင်ဆင်ရန်]အာရှနိုင်ငံများတွင် ဘီပိုးရှိသူများသောကြောင့် နိုင်ငံတော်တော်များများတွင် မွေးပြီးစ ကလေးများအတွက် ဘီပိုး မထိုးမနေရ အစီအစဉ်များ ပြုလုပ်ကြသည်။ ဘီပိုး ရန် လွယ်ကူနိုင်သည့် နိုင်ငံများသို့ သွားရောက် နေထိုင် လည်ပတ်မည့်သူများကို အကာအကွယ်ဆေးထိုးကြရန် အသိပေးခြင်းများ ပြုလုပ်ကြသည်။ ဘီပိုးကူးစက်နိုင်သော နိုင်ငံများမှာ ကျန်းမာရေး အသိပေးမှုနည်းပါးသော နိုင်ငံများ နှင့် ကျန်းမာရေးပိုင်းတွင် ထောက်ပံ့မှု နည်းပါးသော နိုင်ငံများ၊ တစ်ကိုယ်ရေ ကျန်းမာရေး ဂရုမစိုက်နိုင်သော ဆင်းရဲသည့် နိုင်ငံများ ဖြစ်ကြသည်။ အများအားဖြင့် အာရှနိုင်ငံများ၊ အရှေ့ နှင့် အရှေ့အလည်ပိုင်းရှိနိုင်ငံများ၊ တရုတ်ပြည်နှင့် ဆဟာရ နိုင်ငံအချို့တွင် ပိုမိုတွေ့ရှိရသည်။ ကာကွယ်ဆေးမထိုးရသေးသောသူများ၊ နိုင်ရန်လွယ်ကူသည့်သူများသည် ကြိုတင်ကာကွယ်ဆေးများ ထိုးသင့်ပါသည်။
- ဘီပိုးရှိသူနှင့် လိင်ဆက်ဆံမည့်သူများ
- လိင်တူဆက်ဆံဘက် တစ်ဦးထက် များသူများ
- လိင်ဆက်ဆံသူ တစ်ဦးထက် များသူများ
- မူးယစ်ဆေးထိုးအပ် သုံးဆွဲသူများ
- ဆေးမင်ကြောင် ထိုးဆွဲသူများ၊ လက်ဝိတ်ထိုးသူများ၊ သွေးထွက်သံယို အလုပ်များ လုပ်ကိုင်ကြသော သူများ
- အသည်း (သို့) ကျောက်ကပ် ရောဂါရှိသူများ
- လူ့ခန္ဓာကိုယ်သွေး နှင့် ထိတွေ့လုပ်ကိုင်နေသော အလုပ်သမားများ၊ (ဥပမာ- ကျန်းမာရေး ဝန်ထမ်းများ)
- ဘီပိုးရှိသူများ နှင့် တစ်အိမ်တည်း နေထိုင်သူများ
- ဘီပိုးနှုန်း မြင့်မားသည့် နိုင်ငံများသို့ သွားရောက်လည်ပါတ်နေထိုင်ကြမည့် သူများ
- ခုခံအားကျရောဂါ HIV ဗိုက်ရပ်စ်ပိုးရှိသူများ
- ကျောက်ကပ်အတွင်းမှ ရေပိုနှင့် အညစ်အကြေးတို့ကို ဖယ်ထုတ် သန့်စင်ထားသော သူများ
- အကျဉ်းကျခံရသူများ
- အရာတစ်ခုခုမှ သွေးထွက်သံယို ထိခိုက်ရှနာ ပွန်းပဲ့ခံရသူများ (ဥပမာ-အလုပ်ခွင်တွင် ပိုးရှိသူတစ်ယောက်မှ နင်းဖူးသည့် သံဆူးချွန်အားနင်းမိခြင်း၊ ထိုသံဆူးချွန်သွေးဟောင်းမှ မိမိသွေးသားထဲသို့ ပိုးကူးရောက်လာနိုင်ခြင်း)
ကာကွယ်ဆေး မထိုးသင့်သူများ
[ပြင်ဆင်ရန်]- ပေါင်မုန့်လုပ် တဆေးများနှင့် မတည့်သောသူများ၊ အခြားကာကွယ်ဆေးများ နှင့် မတည့်သောသူများ
- ယခင်ထိုးထားသော ဘီပိုးကာကွယ်ဆေးများ နှင့် မတည့်သောသူများ၊ ထပ်မံ၍ မထိုးသင့်ပါ
- ကာကွယ်ဆေးထိုးမည့် ကာလအတွင်း အနည်းငယ် (သို့) ဆိုးဝါးစွာ နေထိုင်မကောင်းဖြစ်နေသူများသည်၊ နေထိုင်ကောင်းမှသာ ကာကွယ်ဆေးကို ထိုးသင့်သည်။
ကာကွယ်ဆေး၏ နောက်ဆက် ဆိုးကျိုးများ
[ပြင်ဆင်ရန်]ကာကွယ်ဆေးသည် အန္တရာယ်အလွန်ကင်းသောဆေးဖြစ်ပြီး၊ လူအများတွင် အောက်ပါ ဆိုးကျိုးများ ဖြစ်ပေါ်လေ့မရှိဘဲ။ ကာကွယ်ဆေးထိုးထားသောသူများ၏ တိုင်ကြားချက်များအရ-
- ၄ ယောက်တွင် ၁ ယောက်သည် ကိုက်ခဲနာကျင်မှုများဖြစ်ပေါ်ခြင်း
- ၁၅ ယောက်တွင် ၁ ယောက်သည် ကိုယ်အပူချိန် ၃၇.၇စင်တီဂရိတ်သို့ မြင့်တက်လာခြင်း
- ၁.၁ သန်းတွင် ၁ ကြိမ်လောက်သာ လုံးဝ ပြင်းထန်သည့် ဆေးမတည့်မှု ပြဿနာများ ဖြစ်ပေါ်နိုင်သည်။ [၇]
ကာကွယ်ဆေး ကုန်ကျစရိတ်
[ပြင်ဆင်ရန်]- ကလေးများအတွက် သုံးကြိမ်ထိုးပေးရသည့် ကာကွယ်ဆေးသည် အမေရိကန်နိုင်ငံတွင် ၇၅ ဒေါ်လာမှ ၁၆၅ ဒေါ်လာရှိနိုင်သည်။
- ကာကွယ်ဆေး သုံးကြိမ်ထိုးရန် ကုန်ကျစရိတ်မှာ ၉၃၀၀ မှ ၁၅,၀၀၀ အထက် ကုန်ကျနိုင်သည်။[၈]
အသိမှတ်ပြုထားသည့် ကာကွယ်ဆေးများ
[ပြင်ဆင်ရန်]- ENGERIX-B (GlaxoSmithKline မှ ထုတ်လုပ်သည်)
- Recombivax HB (Merck မှ ထုတ်လုပ်သည်)
- TwinRix (GlaxoSmithKline မှ ထုတ်လုပ်သည်)[၉]
ဘီပိုး နှင့် နေထိုင်ခြင်း
[ပြင်ဆင်ရန်]ကိုယ်ဝန်ဆောင် မိခင် နှင့်၊ ကလေး
[ပြင်ဆင်ရန်]- ကိုယ်ဝန်ဆောင် မိခင်များ နှင့် ဘီပိုး ကူးစက်ရန် လွယ်ကူနိုင်သည့် သူများသည် မိမိတွင် ဘီပိုးရှိမရှိ စစ်ဆေးရမည်။
- ဘီပိုးရှိသူမိခင်မှ ကလေးသို့ မွေးဖွားနေချိန်အတွင်းတွင် ကူးစက်မှုဖြစ်ပေါ်နိုင်သည်။
- သက်ဆိုင်ရာ ဆရာဝန်များမှ မိခင်မှ ကလေးသို့ မကူးစက်စေရန် ကာကွယ်ဆေးများထိုးပေးလိမ့်မည်။
- ကလေးအတွက် ကာကွယ်ဆေးထိုးရန် ပျက်ကွက်မှုရှိပါက ကလေးတွင် ဘီပိုး အမြဲသယ်ဆောင်သူအဖြစ် ၉၅ရာနှုန်း ဖြစ်နိုင်ခြေရှိသည်။
- ဘီပိုးရှိသူမိခင်တွင် ကိုယ်ဝန်ဆောင်ချိန်အတွင်း၊ ဘီပိုးကြောင့် ကလေးအား အခြားအန္တရာယ်များ မပေးနိုင်ပါ။ ကလေးသို့ ဘီပိုးဆက်မကူးစက်စေရန် နှင့် ကာကွယ်ဆေးထိုးပေးနိုင်ရန် သက်ဆိုင်ရာ ဆရာဝန်များအား မိမိတွင် ပိုးရှိပါက အသိပေးသင့်သည်။
- ဘီပိုးရှိသူ မိခင်များမှ ကလေးအား နို့ချိုတိုက်ကျွေးနိုင်သည်။ နို့ချိုတိုက်ကျွေးရာမှ ကူးစက်နိုင်နှုန်းမှာ လွန်စွာနည်းပါးသည်။ မွေးကင်းစ ကလေးငယ်များအား ဘီပိုး ကာကွယ်ဆေးထိုးရန် အစီအစဉ်များကြောင့် ကူးစက်ရန်ရာနှုန်း ပိုနည်းသည်။
- ကလေးအား မွေးကင်းစအချိန်တွင် ကာကွယ်ဆေးမထိုးမိပါမူ၊ ဒုတိယအကြိမ် ထပ်မံကာကွယ်ဆေးထိုး၍ မရနိုင်တော့ပေ။[၁၀]
ကလေးအား ကာကွယ်ဆေးထိုးရန်
[ပြင်ဆင်ရန်]နိုင်ငံတကာတွင် ၆ နှစ်အောက်ကလေးများအတွက် အများအားဖြင့် ကာကွယ်ဆေးအစုံထိုးရာတွင် ဘီပိုး ကာကွယ်ဆေးလည်း ပါဝင်သည်။ ဘီပိုး နှင့် ပတ်သက်သော ကာကွယ်ဆေးထိုးသည့် အစီအစဉ်သည် မွေးကာစအချိန်မှစ၍ မှ ကလေး အသက် ၁၈ လအတွင်းတွင် အဆုံးသတ်သည်။
- မွေကင်းစ ကလေးငယ်အား ဆေးရုံမှမဆင်းမီ ကာကွယ်ဆေး ထိုးရမည်။ မိခင်တွင် (HBsAg)တွေ့ရှိပြီး ယာယီပိုးသယ်ဆောင်သူအဖြစ် တွေ့ရှိပါက၊ ကလေးအား ဘီပိုးကာကွယ်ဆေး(HepB) နှင့် အတူ ၀.၅ မီလီလီတာ ရှိသည့် Hepatitis B immune globulin (HBIG)အား မွေးပြီး ၁၂ နာရီအတွင်း ထိုးရမည်ဖြစ်သည်။
- အကယ်၍ မိခင်၏ သွေးစစ်ဆေးချက်မှ (HBsAg) ယာယီပိုးသယ်ဆောင်သူ ဟုတ်၊မဟုတ် သေခြာစွာ မသိရှိနိုင်သေးပါက၊ ကလေးကို ဘီပိုးကာကွယ်ဆေး(HepB) အရင်ထိုးထားသင့်သည်။ မိခင်၏ သွေးစစ်ဆေးချက် (HBsAg) ရှိမရှိ အမြန်ဆုံးလေ့လာသင့်ပြီး ရှိခဲ့ပါက၊ Hepatitis B immune globulin (HBIG) အား ၇ ရက်အတွင်း ကလေးအတွက် ထိုးပေးရမည်။
- ဒုတိယ HepB ဆေးအား ကလေး အသက် ၁ လ နှင့် ၂ လ အချိန်တွင်း ထိုးရမည်ဖြစ်သည်။
- တတိယ HepB ဆေးကို ၆ လမှ ၁၈ လ အတွင်း ထိုးပေးရမည်ဖြစ်သည်။ မိခင်သည် HBsAg ရှိပါက၊ ကလေးအား တတိယ HepB ဆေးထိုးအပြီး ၁ လ၊ ၂ လ အလွန်တွင် သွေးစစ်ဆေးကြည့်ရမည်။ ထိုမှသာ မိခင်မှ ကလေးသို့ ပိုးကူးခြင်းရှိမရှိ နှင့် ထိုးထားသောဆေးများ အာနိသင်ရှိမရှိ သိရှိနိုင်မည်ဖြစ်သည်။
- တတိယ (သို့) စတုတ္ထ HepB ဆေးကို ၂၄ပါတ် ထက် စော၍ ကလေးအား မထိုးသင့်ပါ။
သွေးလှူဒါန်းခြင်း
[ပြင်ဆင်ရန်]- အသည်းရောင် အသားဝါ ရောဂါပိုးများ ဖြစ်သည့် အေ၊ ဘီ (သို့) စီ၊ မည်သို့ကြောင့်ကူးစက်ခံရသည်ဖြစ်စေ အသက် ၁၁ နှစ်နောက်ပိုင်းတွင် ကူးစက်ခံရသူများအား သွေးလှူဒါန်းခွင့်မရှိပါ။
- HBsAg အပေါင်းလက္ခဏာရှိသူများ ရာသက်ပန် သွေးလှူခွင့်မရှိပေ။
- လက်တလော လိင်ဆက်ဆံမှုရှိခဲ့သူများ (သို့) ပိုးရှိသူနှင့် အတူနေထိုင်ခဲ့သူများ (အေ၊ ဘီ(သို့) စီပိုး) အား နောက်ဆုံးထိတွေ့မှုအချိန်မှစ၍၊ ပိုးရှိသူနှင့် ထိတွေ့ကူးစက်နိုင်မှုပေါ်တွင် မူတည်၍ ၁၂ လအတွင်း သွေးလှူခွင့်မရှိပါ။
- သွေးအစားထိုးသွင်းမှု ခံယူခဲ့သူများသည်လည်း၊ အစားထိုးခံယူခဲ့သည့် နေ့မှစ၍ ၁၂ လအတွင်း သွေးလှူဒါန်းခွင့်မရှိပါ။
- တချို့နိုင်ငံများတွင် ဆေးမင်ကြောင် ထိုးထားသူများ၊ နားကပ် ဖောက်ထားသူများအား ၁၂ လအတွင်း သွေးမလှူဒါန်းကြရန် ကန့်သတ်ချက်များရှိသည်။[၁၁]
ကုသခြင်း
[ပြင်ဆင်ရန်]လက်ရှိတွင် ချက်ချင်းလက်ငင်းပျောက်သွားနိုင်သည့် ဘီပိုးကုသဆေးမရှိသော်လည်း၊ ရောဂါပိုးမွှား တိုးပွားနှုန်းအား ထိမ်းချုပ်ပေးကာ၊ ကိုယ်ပိုင် ခုခံအားမှ ပြန်လည် တိုက်ခိုက်ခြင်းနည်းဖြင့် ကုသနိုင်သည်။ ဤကုသခြင်းသည် အဓိက အသည်းရောဂါများ ဆက်မဖြစ်ရန် နှင့် ရောဂါပိုးမွှားမှ အသည်းကို ဆက်လက်တိုးပွားမတိုက်ခိုက်နိုင်ရန် ရည်ရွယ်သော ကုသနည်းဖြစ်သည်။ ခုခံအားကောင်း၍ တိုက်ခိုက်နိုင်စွမ်းရှိပါက ဘီပိုးလုံးဝပျောက်သွား သူများရှိသော်လည်း၊ ရာခိုင်နှုန်းမှာ အလွန်နည်းပါသည်။ ထိုကုသနည်းမှာ ဘီပိုး လုံးဝပျောက်သွားမည်ဟု ဆရာဝန်များမှ ရာနှုန်းပြည့် ကတိမပေးနိုင်သော်လည်း၊ နောက်ဆက်ဖြစ်မည့် အသည်းအမာရွတ်ဖြစ်ခြင်း နှင့် အသည်း ကင်ဆာဖြစ်ခြင်းတို့ကို အကာအကွယ်ပေးနိုင်ရန်အတွက်၊ ဆရာဝန်များမှ လိုအပ်ပါက ကုသရန် အကြံဉာဏ်ပေးပါလိမ့်မည်။ ထိုးဆေးကုသချိန်မှာ ၆ လမှ ၁ နှစ်အတွင်းဖြစ်ပြီး၊ သောက်ဆေးများမှာ ကုသချိန် သက်တမ်း ပိုကြာနိုင်သည်။ ကုသခြင်းသည် ဘီပိုးရှိသူတိုင်း ကုသရမည်မဟုတ်ဘဲ၊ ပိုးတိုးပွားနှုန်းနှင့် အသည်းပျက်စီးမည့်လမ်းကြောင်းများ တွေ့ရှိမှသာလျှင် ဆရာဝန်မှ ဆေးကုသရန် ညွှန်ကြားမည်ဖြစ်သည်၊ ထို့ကြောင့် ပိုးရှိပါက သွေးစစ်ခြင်း၊ အသည်းကျန်းမာရေးအား စစ်ဆေးခြင်းဖြင့် ဆေးကုသင့် မကုသင့်ကို ကြိုတင်ပြုလုပ်သင့်သည်။
ဆရာဝန်ထံမှ အကြံအဉာဏ်တောင်းယူခြင်း
[ပြင်ဆင်ရန်]မည်သည့်ဆေးဝါးများ နှင့် ကုသနည်းများ အသုံးမပြုခင် ဘီပိုးကျွမ်းကျင်သော ဆရာဝန်များ၊ အသည်းဆရာဝန်းများ နှင့် တိုင်ပင်သင့်သည်။ ဆရာဝန်များမှ သွေးထဲရှိ ဗိုက်ရပ်စ်ပိုးများ၏ ကူးစက်နိုင်ဖွယ် ရာခိုင်နှုန်း နှင့် အသည်းအား ပိုးမှမည်မျှတိုက်ခိုက်ထားသည်ကို စစ်ဆေးခြင်းများ ပြုလုပ်မည်။ ထိုရလဒ်များပေါ်မူတည်၍ လိုအပ်ပါက ကုသရန် နည်းလမ်းများ ညွှန်ကြားပေးမည်။
သွေးစစ်၍ ကူးစက်နိုင်နှုန်းအားတိုင်းတာခြင်း
[ပြင်ဆင်ရန်]ဘီပိုးရှိမရှိကို သွေးစစ်ဆေး၍ သိရှိနိုင်သည်။ ဘီပိုးစစ်ဆေးရာတွင် ထွက်ရှိလာသည့် အဖြေများသည် ရှုပ်ထွေးနိုင်သဖြင့် နားလည်ရန်ခက်ခဲသည်။ ထို့ကြောင့် ရလာသည့် အဖြေကို မိမိဆရာဝန်နှင့် တိုင်ပင်သင့်သည်။ ကူးစက်မှုအသစ် ဟုတ်မဟုတ်၊ ယခင်ရှိခဲ့သည့် ပိုးအား တိုက်ခိုက်နိုင်စွမ်းရှိခဲ့မှု ရှိမရှိ (သို့) နာတာရှည် ဘီပိုးရှိသူ ဟုတ်မဟုတ်ကို စစ်ဆေးရမည်ဖြစ်သည်။ ထို့ကြောင့် မိမိသွေးစစ်ထားသည့် အဖြေအား မိမိလက်ဝယ်တွင်လည်း ရှိသင့်ပြီး၊ ကိုယ်တိုင်လည်း သွေးစစ်ရလဒ်များ၏ အဓိပ္ပာယ်ကို နားလည်ထားသင့်သည်။
အသည်း နမူနာယူ၍ စစ်ဆေးခြင်း
[ပြင်ဆင်ရန်]
နာတာရှည်ဘီပိုးသမားများ၏ အသည်းနမူနာစစ်ဆေးခြင်းသည် အသည်းမှ အပိုင်းစအသေးငယ်ကို ထုတ်ယူ၍ မိုက္ကရိုစကုပ်အောက်တွင် ကြည့်၍စစ်ဆေးခြင်းဖြစ်ပြီး၊အသည်း မည်မျှတိုက်ခိုက်ဖျက်စီးခံထားရခြင်း နှင့် အသည်းထဲတွင် ပိုးမွှားများ မည်မျပြန့်ပွားနေထိုင်နေသည်ကို သိရှိရန်ဖြစ်သည်။ ၎င်းရလဒ်များကို ကြည့်၍ မည်သို့ ကုသမှုများ အသုံးပြုရန် ဆုံးဖြတ်ရာတွင် အထောက်အကူပြုစေသည်။ အသည်းနမူနာရယူစစ်ဆေးမှု သုံးမျိုးရှိပြီး ၎င်းတို့မှာ-
- အပ်ဖြင့် အသည်းနမူနာယူခြင်း
- လည်ပင်းသွေးကြောမှ မှ တဆင့် အသည်း နမူနာရယူခြင်း
- လာပါရိုမှန်ပြောင်းဖြင့် အသည်းနမူနာယူခြင်း
အပ်ဖြင့် အသည်းနမူနာယူခြင်း
[ပြင်ဆင်ရန်]ဤနမူနာရယူပုံသည် ဆရာဝန်များ အများဆုံး သုံးပြုသည့် နည်းဖြစ်သည်။ ဤနည်းတွင် နမူနာရယူရန် သီးသန့်ပြုလုပ်ထားသည့် အပ်ကို အသည်းထဲသို့ ထိုး၍၊ အပ်တွင်ပါလာသည့် အသည်းစကို စမ်းစစ်လေ့လာခြင်းဖြစ်သည်။ အသည်းသို့ အပ်ဖြင့်ထိုးရာတွင်၊ အခြားခန္ဓာကိုယ် အစိတ်အပိုင်းများသို့ မထိုးမိစေရန် နှင့် အသည်းတည်ရှိသည့်နေရာအား သေခြာစွာ သိရှိနိုင်ရန် နှုန်းလွန်အသံလှိုင်း (Ultra Sound) ဖြင့် ကြည့်ခြင်း(သို့) computerized tomography (CT) ဖြင့်လည်း ကြည့်ရှုနိုင်သည်။ နှုန်းလွန်အသံလှိုင်းဖြင့် ကြည့်နည်းသည်၊ အသံလှိုင်းကို အသုံးပြု၍ ခန္ဓာကိုယ်တွင်းရှိ အစိတ်အပိုင်းများကို ကွန်ပျူတာမျက်နှာပြင်တွင် ရုပ်လုံးဖော်ပြခြင်းဖြစ်သည်။ ဆရာဝန်မှ အသည်းသို့ အပ်ဖြင့်ထိုးရန် အကောင်းဆုံးနေရာကို ရှာဖွေ၍ ဝမ်းဗိုက်တွင် မှင့်ဖြင့် အမှတ်အသားတစ်ခု သက်မှတ်မည်။ တချို့တွင် ခန္ဓာကိုယ်ထဲသို့ အပ်ထိုးနေချိန်တွင် သေချာမှုပိုမို သက်ရောက်စေရန် နှုန်းလွန်အသံလှိုင်း ရုပ်ပုံ ကို အထောက်အကူပြု၍ အသုံးပြုခြင်းမျိုးရှိသည်။
ဆရာဝန်တချို့သည့် အထက်ပါ နည်းများကို အသုံးပြုခြင်းမရှိဘဲ၊ အသည်းမည်သည့်နေရာတွင် တည်ရှိနေသည်ကို ဗိုက်ပေါ်သို့ လက်ဖြင့်တောက်၍ စမ်းစစ်ခြင်းမျိုးရှိသည်။
အပ်ဖြင့် အသည်းနမူနာယူသည့် နည်းတွင်၊ လူနာသည် ညာဘက်လက်အား ခေါင်းအောက်တွင်ဖိ၍ ပက်လက်လှန်နေရမည်ဖြစ်သည်။ အပ်ဖြင့်ထိုးမည့်နေရာကို ထုံဆေးပေးမည်ဖြစ်ပြီး၊ လိုအပ်ပါက အိုင်ဗွီပိုက်ကို အသုံးပြု၍ မိန်းဆေး (သို့) အကိုက်အခဲပျောက်ဆေးများ သွင်းပေးမည်ဖြစ်သည်။
ဆရာဝန်သည် ဝမ်းဗိုက်တွင် မှတ်သားထားသည့်နေရာမှ အပ်လွယ်ကူစွာ သွင်းနိုင်ရန်၊ အပ်အရွယ် ခွဲစိတ်မှုအသေးစားပြုလုပ်မည်ဖြစ်ပြီး၊ ၎င်းနေရာသည် နံရိုးအောက် (သို့) နံရိုးအဆုံးနေရာဖြစ်သည်။ လူနာအား အပ်မသွင်းမီ အသက်ရှု၍ အောင့်ထားရန် ဆရာဝန်မှ ညွှန်ကြားထားသည့်အချိန်တွင်၊ အပ်ဖြင့်ထိုး၍ အသည်းနမူနာအား လျင်မြန်စွာ ထိုးယူလိုက်ခြင်းဖြစ်သည်။ အသည်းနမူနာများ လိုအပ်ပါက၊ လိုအပ်သလို အပ်ထည့်သွင်း၍ နမူနာထပ်မံယူခြင်းမျိုး ရှိမည်။
အသည်းနမူနာရယူခြင်းသည် ခွဲစိတ် ကုသမှုအသေးစားဖြစ်ပြီး၊ ဆေးရုံတွင် ၆ နာရီမှ ၈ နာရီကြာ နေထိုင်ရမည်ဖြစ်သည်။ ခွဲစိတ်ကုသမှုသည် နာရီပိုင်းအတွင်း လျင်မြန်သော်လည်း၊အပ်ဖြင့် အနည်းငယ်ထိုးဖောက်ခံထားရသည့် အသည်းမှ သွေးထွက်ယိုမှုများ မဖြစ်စေရန် နှင့် လှုပ်ရှားမှုများ မပြုလုပ်ရန် ဆေးရုံတွင် ညာဘက်သို့ အနည်းဆုံး ၂ နာရီ ဖိ၍လည်းလျောင်းနေရမည်။ အနားယူနေချိန်တွင် ကျန်းမာရေးဝန်ထမ်းများ၏ မကြာခဏ လူနာ၏ အခြေအနေကို ၈နာရီကြာ အနီးကပ်လေ့လာနေမည်ဖြစ်သည်။ မိမိအိမ်သို့ အတတ်နိုင်ဆုံး သက်သောင့်သက်သာပေးနိုင်သည့် ယဉ်ကိုအသုံးပြ၍ လှုပ်ရှားမှုအနည်းဆုံး စံနစ်ဖြင့် ပြန်လည်အနားယူသင့်သည်။ များသောအားဖြင့် ၁ ရက် ၂ ရက်အတွင်း ခွဲစိတ်ကုသမှု၏ နာကျဉ်မှုများပျောက်ကင်းနိုင်သော်လည်း၊ ထိုကာလအတွင်း ဆေးရုံမှဆင်းပါက အလေးအပင်မခြင်းများ၊ မြန်ဆန်သောလှုပ်ရှားမှု ပြုလုပ်ခြင်းများကို ရက်သတ္တပါတ်အတွင်း ရှောင်ရှားသင့်သည်။ ဖောက်ထားသည့် အပ်နေရာမှ အောင့်သည့် နာကျင်မှုမျိုး တစ်ပါတ်အတွင်း ဖြစ်နိုင်သည်။ အကိုက်အခဲပျောက်ဆေးများသုံးမည်ဆိုပါက ဆရာဝန်နှင့် တိုင်ပင်သင့်သည်။
အပ်ဖြင့် အသည်းနမူနာယူခြင်း၏ ဆိုးကျိုးများ
[ပြင်ဆင်ရန်]- အဓိက အသည်းနမူနာယူထားသည့် နေရာမှ နာကျင်မှုလက္ခဏာများ ခွဲစိတ်ခံရသူ ၂၀ရာခိုင်နှုန်းတွင် ဖြစ်နိုင်သည်။
- သွေးလွန်ကဲစွာ ထွက်ခြင်းသည် အယောက် ၅၀၀ တွင် တစ်ယောက် မှ အယောက် ၁၀၀၀ တွင် တစ်ယောက်ဖြစ်နိုင်သည်။
- ခွဲစိတ်ကုသမှုကြောင့် အသက်ဆုံးရှုံးနှုန်းသည် အယောက် ၁၀ ၀၀၀ တွင် တစ်ယောက် မှ အယောက် ၁၂ ၀၀၀ တွင် တစ်ယောက်ဖြစ်နိုင်သည်။
- ဆရာဝန်မှလည်း အပ်ဖြင့် ကိုယ်အင်္ဂါအစိတ်အပိုင်းမှားယွင်းစွာ ထိုးမိနိုင်ခြင်း၊ ခွဲစိတ်ထားသည့်နေရာသို့ ရောဂါပိုးဝင်နိုင်ခြင်း၊ မိမိတွင် ကင်ဆာရှိပါက ကင်စာဆဲလ်များ ပြန့်ပွားနိုင်ခြင်း။[၁၃]
လည်ပင်းသွေးကြောမှ မှ တဆင့် အသည်း နမူနာရယူခြင်း
[ပြင်ဆင်ရန်]ဤနမူနာရယူနည်းကို သွေးခဲရန် ခက်ခဲသူများ (သို့) ဝမ်းဗိုက်တွင် ရေတည်နေသူများအတွက် အသုံးပြုသည်။ ဤနည်းတွင် လူနာကို ဓာတ်မှန်ရိုက်မည့် စားပွဲပေါ်တွင် ဝမ်းဗိုက်ဖြင့် မှောက်၍ နေစေပြီး၊ လည်ပင်း တစ်ဘက်တွင် ထုံဆေးပေးမည်ဖြစ်သည်။ လိုအပ်ပါက အိုင်ဗွီပိုက်ကို အသုံးပြု၍ မိန်းဆေး (သို့) အကိုက်အခဲပြောက်ဆေးများ သွင်းပေးမည်ဖြစ်သည်။ လည်ပင်းမှ အပေါက်ဖောက်၍ အသည်းရှိရာသို့ (ရှိ) ဟုခေါ်သည့် ပိုက်တစ်မျိုးဖြင့် jugular vein မှ တဆင့် ထိုးသွင့်မည်ဖြစ်သည်။ ထို jugular vein သည် နှလုံးဘေးတွင်ရှိပြီး၊ ထိုမှတဆင့် အသည်းသို့ ဆက်သွယ်နေသည့် ဟပါတစ်လမ်းကြောင်းသို့ သွင်းရမည်ဖြစ်သည်။ ထိုသွေးကြောများ တွေ့ရှိနိုင်ရန် အရောင်ပြန်သည့် အရေတစ်မျိုးကို အသုံးပြုမည်ဖြစ်ပြီး၊ ဓာတ်မှန်ရိုက်လိုက်သည့်အခါတွင် "ရှိ" ရောက်ရှိနေသည့် နေရာနှင့် သွေးကြောများကို တွေ့ရှိနိုင်မည်ဖြစ်သည်။
ထို့နောက် ဆရာဝန်မှ (ရှိ) အတွင်းသို့ အပ်သွင်း၍ အသည်းနမူနာ ရယူမည်ဖြစ်သည်။ ထို့နောက် (ရှိ) အား ညှင်သာစွာ ထုတ်ယူ၍၊ ဖောက်ထားသည့် အပေါက်အား ပိတ်မည်ဖြစ်သည်။ လူနာအား ၄ နာရီမှ ၆ နာရီအတွင်း သွေးယိုထွက်မှုကို လေ့လာနေရမည်ဖြစ်သည်။

လာပါရိုမှန်ပြောင်းဖြင့် အသည်းနမူနာယူခြင်း
[ပြင်ဆင်ရန်]အထူးစိုးရိမ်ဖွယ် ဘီပိုးရှိသူအား ကုသခြင်း
[ပြင်ဆင်ရန်]အထူးစိုးရိမ်ဖွယ် ဘီပိုးရှိသူ၏ ခန္ဓာကိုယ်ခုခံအားမှ ပိုးကို ၆ လအတွင်း တိုက်ခိုက်နေခြင်းအချိန်ဖြစ်သောကြောင့် ကူသရန် အခြားဆေးဝါးများမရှိပေ။ ဆရာဝန်မှ လူနာကို အနားများများယူရန်၊ ကျန်းမာသော အစားအသောက်များ စားရန် နှင့် အရက်မသောက်ရန် မှားကြားကာ၊ အကိုက်အခဲပျောက်ဆေးပေးသည်က လွဲ၍ တခြားဘာမှမလုပ်ပေးနိုင်ပေ။ ဤ ၆ လအချိန်အတွင်းတွင် ကိုယ်ပိုင် ခုခံအားတိုက်ခိုက်နိုင်မှုပေါ်မူတည်၍၊ ခုခံအားကောင်း၍ တိုက်ခိုက်နိုင်ပါက ဘီပိုးကို အနိုင်ရသွားနိုင်သည်။ ထိုသူများကို မကြာခဏ သွေးစစ်ဆေး၍ ပိုးရှိမရှိကို ပြန်လည်စစ်ဆေးသင့်သည်။ ခုခံအားမကောင်း၍ မတိုက်ခိုက်နိုင်ပါက ထိုသူသည် နာတာရှည် ဘီပိုးရှိသူ အဖြစ်သို့ ပြောင်းလည်း ခေါ်ဝေါ် နိုင်ပြီဖြစ်သည်။
နာတာရှည် ဘီပိုးရှိသူ အား ကုသခြင်း
[ပြင်ဆင်ရန်]နာတာရှည် ဘီပိုးရှိသူတိုင်း ဆေးကုသရန် မလိုသော်လည်း၊ ဘီပိုး ဒီအန်အေ အဆင့် နှင့် အသည်းသို့ တိုးပွားတိုက်ခိုက်နှုန်းပေါ် မူတည်၍ ဆေးကုသခံသင့် မခံသင့် အဖြေသိရှိနိုင်သည်။ ဆေးသည် ဘီပိုးအား လုံးဝမပျောက်သွားနိုင်သော်လည်း၊ ပိုးမွှားထပ်ဆင့် ပေါက်ဖွားခြင်းကို ထိန်းချုပ်နိုင်ရန် နှင့် အသည်းပျက်စီးမှု လျော့နည်းစေရန်ဖြစ်သည်။ ဆေးကုသခြင်းဖြင့် ဆက်လက်ဖြစ်ပေါ်စေနိုင်မည့် အသည်းရောဂါများကို ကာကွယ်ပေးနိုင်မည်ဖြစ်သည်။ မည်သို့ပင်ကူးစက်ခံရပါမူ နာတာရှည် ဘီပိုးရှိသူ ဖြစ်ပါက၊ အင်တာဖယ်ရွန် interferon နှင့် အန်တီဗိုက်ရယ် ဆေးများ antiviral drugs အသုံးပြုကာ တက်ကျွမ်းသော ဆရာဝန်များနှင့် သေသေခြာခြာ တိုင်ပင်မှုရယူ၍ ကုသပေးနိုင်သည်။ လက်ရှိတွင် အမေရိကန်နိုင်ငံတွင် ကုသနိုင်ရန် အသိအမှတ်ပြုထားသည့် ဆေး ၇ မျိုးရှိသည်။
အင်တာဖယ်ရွန်
[ပြင်ဆင်ရန်]အင်တာဖယ်ရွန် Interferon ထိုးဆေးသည် အသားဓာတ်တစ်ခုဖြစ်ပြီး၊ မိမိကိုယ်ခန္ဓာမှ ပိုးကူးစက်ခံရပြီဆိုပါက အလိုလျောက် ထုတ်လုပ်ပေးသည် ခုခံအား အသားဓာတ်တစ်မျိုးဖြစ်သည်။ ၎င်းသည် ဗိုက်ရပ်စ်ပိုး တိုးပွားခြင်းကို ထိမ်းချုပ်ပေးသည်။ အင်တာဖယ်ရွန် Interferon ထိုးခြင်းဖြင့် အသည်းပျက်စီးခြင်း ဆက်မဖြစ်စေရန် အကာအကွယ်ပေးနိုင်သည်။ အင်တာဖယ်ရွန် နှစ်မျိုးရှိပြီး -
- Pegylated Interferon (အများဆုံးအသုံးပြုနေသည့် ကုသနည်းတခုဖြစ်ပြီး) ၎င်းကို တစ်ပါတ်လျင် တစ်ကြိမ်ထိုးရသည်။
- Interferon Alfa ကို တစ်ပါတ်လျှင် သုံးကြိမ်ထိုးရသည်။
ဆရာဝန် (သို့) သက်ဆိုင်ရာ သူနာပြု မှ ဆေးဝါးကို မည်သို့ ထိုးရမည်ကို ပြသသင်ပေးလေ့ရှိပြီး၊ ပေါင်နှစ်ဖက် နှင့် ချက်ဘေး နှစ်ဘက်ဗိုက်သားတွင် အလှည့်ကြထိုးပေးရမည်ဖြစ်သည်။ ဆေးထိုး၍ ကုသနေချိန် အစောပိုင်း ကာလအတွင်း ဆေးကြောင့် နောက်ဆက်တွဲဖြစ်ပေါ်နိုင်သည့် ဆိုးကျိုးများမှာ- နေထိုင်မကောင်းဖြစ်ခြင်း၊ ဆံပင်ကျွတ်ခြင်း၊ စိတ်အနှောက်အယှက်ဖြစ်ခြင်း၊ ဇဝေဇဝါဖြစ်ခြင်း၊ အသားရည် မွဲခြောက်ခြင်း၊ စိတ်ဓာတ်ကျခြင်း၊ မိမိကိုယ်ကိုယ် မိမိသက်သေရန် ကြိုစားခြင်းများ ဖြစ်ပေါ်နိုင်သောကြောင့်၊ ဆရာဝန် မှ ကုသခံယူသူ၏ ခန္ဓာကျန်းမာမှု၊ စိတ်ဓာတ်ကျန်းမာမှု အခြေအနေကို လေ့လာမေးမြန်းခြင်းဖြင့် ဆေးကုသမှုကို ဆက်လက်ခံယူသင့်မသင့် ဆုံးဖြတ်မှုများ ပြုလုပ်ရသည်။ ရပ်သင့်ပါက ဆေးကုသမှုကို အမြန် ရပ်ဆိုင်းနိုင်ရန် အတွက်လည်း ကုသမှုခံယူနေသူမှ ဆရာဝန်ထံသို့ ပွင့်လင်းစွာ မိမိအခြေအနေကို ပြောပြရမည်။ နောက်ဆက်တွဲဆိုးကျိုးများ အလွန်ဆိုးဝါးပါက ဆရာဝန်မှ အခြားဆေးဝါးများ အသုံးပြု၍ ကုသမည်ဖြစ်သည်။
အန်တီဗိုင်ရယ် ဆေးဝါးများ
[ပြင်ဆင်ရန်]အင်တာဖယ်ရွန် နှင့် နည်းတူ၊ ဤသောက်ဆေးများသည်လည်း ပိုးဆက်လက်တိုးပွားမှုကို တားစည်းပေးနိုင်သည်။
- Lamivudine,
- Tenofovir,
- Telbivudine
- Entecavir
- Adefovir.
ဤကုသမှုတွင် ဆေးများကို ရော၍သောက်သုံးရသည် (ဥပမာ- lamivudine နှင့် tenofovi ကို အတူသောက်ခြင်း)၊ ၎င်းဆေးများကို ကြာရှည်စွာ အသုံးပြုခြင်း၏ ဆိုးကျိုးများမှာ၊ ဘီပိုးသည် ထိုခုခံအားဆေးများကို တိုက်ခိုက်နိုင်စွမ်းများ ရှိလာနိုင်ပြီး၊ ဆေး၏ ထိရောက်မှု အာနိသင် လျှော့နည်းလာနိုင်သည်။ lamivudine ဆေးဖြင့် ၃ နှစ်ကြာအောင် ကုသပြီးနောက်ပိုင်း ၆၀ ရာခိုင်နှုန်းသည် ဆေး၏ အာနိသင်မထိရောက်သည်ကို တွေ့ရှိရသည်။ ထို့ကြောင့် ဆေးသောက်သုံးမှုကို ကုသခံယူနေချိန်အတွင်း ဆေးကို စဉ်ဆက်မပြက် ဆက်လက် မသောက်သုံးမိခြင်း၊ ဆေးသောက်ဖို့ မေ့ခြင်းများသည် ဗိုက်ရပ်စ်ပိုးမှ ခုခံအားဆေးကို ပြန်လည်တိုက်ခိုက်နိုင်စွမ်းများ ဖြစ်ပေါ်လာနိုင်သည်။ ထို့ကြောင့် ဆေးမသောက်သုံးမိပါက မိမိဆရာဝန်ကို အသိပေးတိုင်ပင်သင့်သည်။
ဆေးသောက်သုံးပြီး နောက်ဆက်တွဲ ဆိုးကျိုးများတွင်-
ဆေးကုန်ကျစရိတ်
[ပြင်ဆင်ရန်]ကုသရန် ကုန်ကျစရိတ်ကြီးမားကြခြင်းကြောင့် ချမ်းသာကြွယ်ဝသော နိုင်ငံများတွင် အခမဲ့ကုသပေးခြင်းများ ရှိသော်လည်း၊ ဆင်းရဲသောနိုင်ငံများတွင် ကာယကံရှင်မှ ကုန်ကျစရိတ် မတက်နိုင်၍သော်လည်းကောင်း၊ နိုင်ငံတော်မှ အကုန်ကျများခြင်းကြောင့် မထောက်ပံ့ပေးသောကြောင့်သော်လည်းကောင်း၊ အကြောင်းအမျိုးမျိုးကြောင့် ကုသပေးခြင်းမပြုဘဲ လစ်လျုပြုထားခံရခြင်းများရှိသည်။
| ဆေးအမည် | လအစဉ် ပျမ်းမျှ ကုန်ကျငွေ | နှစ်အစဉ် ပျမ်းမျှ ကုန်ကျငွေ |
| လာမီဗူဒင်း ၁၀၀ မီလဂရမ် | ၄၂၂.၀၁ | ၅၀၆၄,၁၂ |
| အဒယ်ဖိုဗား ၁၀ မီလဂရမ် | ၁၀၇၆.၃၂ | ၁၂ ၉၁၅.၈၀ |
| အန်တယ်ကယ်ဗား ၀.၅ မီလဂရမ် | ၁၀၇၆.၃၂ | ၁၂ ၉၁၅.၈၀ |
| တနိုဖိုဗား ၃၀၀ မီလဂရမ် | ၈၅၉.၃၅ | ၁၀၃၁၂.၂၀ |
| တယ်လ်ဗီဗူးဒင်း ၆၀၀ မီလဂရမ် | ၈၇၆.၀၀ | ၁၀၅၁၂.၀၄ |
| အင်တာဖယ်ရွန် (အင်တရွန်-အေ) ၅မီလီလီတာ အိုင်ယူ အထုတ် | ၆၇၀.၄၉ | ၈၀၄၅.၈၈ |
| အင်တာဖယ်ရွန် (အင်တရွန်-အေ) ၁၀မီလီလီတာ အိုင်ယူ အထုတ် | ၁၁၂၆.၄၉ | ၁၃ ၅၁၇.၈၈ |
| ပယ်ဂူလိတ္တတ် အင်တာဖယ်ရွန် (ပယ်ဂါဆူ့စ်) ၁၈၀ မိုက္ကရိုဂရမ်/၀.၅ မီလီလီတာ အထုတ် | ၂၉၃၉.၆၄ | ၃၅ ၂၇၅.၆၈ |
ဈေးနှုန်းများမှာ အမေရိကန်ဒေါ်လာဖြင့် ဖော်ပြထားခြင်းဖြစ်ပြီး၊ ၂၀၁၁ ခုနှစ်လယ်ပိုင်း အမေရိကန်နိုင်ငံတွင် ရောင်းချနေသည့် ပျမ်းမျှရောင်းဈေးများဖြစ်သည်[၁၄]
ဘီပိုးရှိသူများ ဆောင်ရန်၊ ရှောင်ရန်
[ပြင်ဆင်ရန်]အဓိကရှောင်ရန် မှာ မိမိပိုးရှိသော သွေးမှ ပိုးမရှိသူတစ်ယောက်၏ သွေးသို့ မကူးစက်နိုင်ရန် ဆင်ခြင်နေထိုင်သင့်သည်။ ဘီပိုးရှိသူများသည် ပုံမှန်ကျန်းမာရေးကောင်းသူများထက် မိမိအသည်းကို တိုက်ခိုက်နိုင်သည့် ဘီပိုးရှိသောကြောင့်၊ အထူးစိုးရိမ်ဖွယ် ဘီပိုးရှိသူ(သို့) နာတာရှည် ဘီပိုးရှိသူ ဖြစ်ပါက အသည်းအားလွယ်ကူစွာ ထိခိုက်နိုင်သည့် အစားအသောက်၊ အနေအထိုင်များ ဂရုပြုနေထိုင်ကြရမည်ဖြစ်သည်။
- မိမိသွေးအသွင်းရှိ ဘီပိုးမှ တခြားသူတစ်ဦးသို့ မကူးရောက်စေရန်၊ ကြိုတင်ပြင်ဆင်မှုများ ပြုလုပ်ထားသင့်သည်။ (ဥပမာ- မိမိ လိင်ဆက်ဆံဖော်တွင် ဘီးပိုးရှိမရှိ၊ ကာကွယ်ဆေးထိုးထားခြင်းရှိမရှိ၊ ဘီပိုးခုခံအားရှိမရှိ မေးမြန်းလေ့လာသင့်ပြီး လိုအပ်ပါက အကာအကွယ်အသုံးပြု၍ လိင်ဆက်ဆံခြင်း)
- ဆေးလိပ်သောက်ခြင်း၊ အရက်သေစာ သောက်စားခြင်းများ ရှောင်ကျဉ်သင့်သည်။
- တိုင်းရင်းဆေးများ (သို့) ဆေးဆိုင်မှ ဆေးများ ဝယ်ယူ အသုံးမပြုမီ ဘီပိုးအကြောင်း နားလည်သော ဆရာဝန်(သို့) အသည်းဆရာဝန်နှင့် ကြိုတင်တိုင်ပင်မှုများ ပြုလုပ်သင့်သည်။ မှားယွင်းသော ဆေးများ သောက်သုံးမိပါက အသည်းကို ပိုမိုအန္တရာယ်ပေးနိုင်သည်။ ဆရာဝန်များမှလည်း ကုသနေချိန်ကာလအတွင်း အခြားတိုင်းရင်းဆေးများ သောက်သုံးနေပါက ရပ်တန့်ထားရန် အကြံပေးကြခြင်းမှာ၊ ဆရာဝန်ညွှန်ထားသော ဆေး၏ အာနိသင် ပျက်ပျယ်နိုင်သောကြောင့်ဖြစ်သည်။
- ဘီပိုးရှိသူများ သီးသန့်စားသုံးရန် အစားသောက်များ သက်မှတ်ထားခြင်းမျိုးမရှိသော်လည်း၊ ကျန်းမာရေးကောင်းသော အစားအစာများနှင့် အဆီဓာတ်နည်းပါး၍ ညီညွတ်မျှတသော အစားအသောက်များစားသုံးသင့်သည်။ ဟင်းသီးဟင်းရွက်များ ပိုမိုစားသုံးသင့်ပြီး၊ မကျက်သေးသော ပင်လယ်စာ အစိမ်းများ နှင့် ပင်လယ်ကမာခရု အစားအစာများတွင် ဘတ္တီရီးယားပိုးမွှားများမှ အသည်းကို ထိခိုက်နိုင်သောကြောင့် ရှောင်ရှားသင့်သည်။
- မိမိမှ အထူးစိုးရိမ်ဖွယ် ဘီပိုးရှိသူ ဖြစ်စေ၊ နာတာရှည် ဘီပိုးရှိသူများသည် အခြား သွေးမှကူးစက်နိုင်သော ဗိုက်ရပ်စ်ပိုးများအတိုင်း၊ သွေးလှုခွင့်မရှိပါ။ ကုသ၍ ဗိုက်ရပ်စ်ပိုးပျောက်သွားသူဖြစ်ပါကလည်း သွေးလှုခွင့်ရှိမရှိ မိမိဆရာဝန်ကို အရင်မေးမြန်းသင့်သည်။
ဘီပိုး သယ်ဆောင်သူ နှင့် အတူနေခြင်း
[ပြင်ဆင်ရန်]- တကိုယ်ရေ အသုံးပြုသည့် သွေးလွယ်ကူစွာ ထွက်စေ၊ ကူးစေနိုင်သည့် အရာများဖြစ်သည့် တံပွတ်တံ၊ကိုယ်ပိုင်သုံး ပလိပ်ဓား၊ လက်သဲညှပ်စသည်တို့ကို စံနစ်တကြ ခွဲခြားထားရှိခြင်း၊အခြားသူတစ်ယောက်နှင့် ဝေငှအသုံးမပြုခြင်းဖြင့် ကြိုတင်ကာကွယ်နိုင်သည်။ ထို့ကြောင့် ကိုယ်ယုံကြည်ရသော မိမိနှင့် အတူနေသော အိမ်နေဖော်အား ရောဂါရှိသည်ကို လိုအပ်ပါက ပြောပြခြင်းဖြစ် ထိုသူ့အတွက် အကာအကွယ်ပေးသလို၊ ၎င်းမှလည်း လိုအပ်ပါက အကာအကွယ်ဆေးထိုးထားခြင်းဖြစ် ကာကွယ်မှုပြုနိုင်သည်။
- ကူးစက်ခံရသူဖြစ်ပါက နီးစပ်ရာ ခင်မင်သူများကို ပြောပြသင့် မပြောပြသင့်ကို ကိုယ်တိုင်ဆုံးဖြတ်ရမည်ဖြစ်ပြီး၊ ရရှိလာမည့် ကောင်းကျိုး ဆိုးကျိုးများကိုလည်း လက်ခံနိုင်ရန် ကြိုတင်ပြင်ဆင်ထားသင့်သည်။ ဤဗိုက်ရပ်စ်ပိုးသည် ကြိုတင်ကာကွယ်မှုများ ပြုလုပ်ထားပါက ပိုးကူးစက်နိုင်ရန် နည်းပါးသော်လည်း၊ ဗိုက်ရပ်စ်ပိုးအကြောင်း သေချာစွာ မလေ့လာထားသော လူမှုအသိုင်းအဝိုင်းမှ ခွဲခြားဆက်ဆံခံရခြင်းများ ဖြစ်ပေါ်လာနိုင်သည်။
လူမှုအသိုင်းအဝိုင်းမှ ခွဲခြားဆက်ဆံခြင်း
[ပြင်ဆင်ရန်]အခြား သွေးမှ ကူးစက်နိုင်သော ဗိုက်ရပ်စ်ပိုးများနည်းတူ၊ သတင်းအချက်အလက်လေ့လာမှု နည်းပါးသော လူမှုအသိုင်းအဝိုင်းမှ တံတွေးမှ ကူးစက်နိုင်သည်ဟု ထင်ကြခြင်း၊ ချောင်းဆိုးခြင်းမှ ကူးစက်နိုင်သည်ဟု ထင်ကြခြင်း၊ ထမင်းအတူတူစားလျှင် ကူးစက်နိုင်သည်ဟု ထင်ကြခြင်းတို့ကြောင့် မလိုအပ်သည့် ခွဲခြားဆက်ဆံမှုများ ပေါ်ပေါက်လာနိုင်သည်။ ထို့ကြောင့် ဘီပိုးသည် တံတွေးမှ ကူးစက်ခြင်းမဖြစ်ပွားနိုင်ကြောင်း၊ လူ၏ခန္ဓာကိုယ်ရှိ သွေးမှသာ ကူးစက်နိုင်သည်ကို လူမှုအသိုင်းအဝိုင်းမှ နားလည်သိရှိစေရန် ပညာပေးအစီအစဉ်များ ပြုလုပ်သင့်သည်။ ထို့ကြောင့် မလိုအပ်ဘဲ ဖြစ်ပေါ်လာနိုင်သည့် လူမှုအသိုင်းအဝိုင်းမှ ခွဲခြားဆက်ဆံခြင်းများကို ရှောင်ရှားနိုင်ရန် မိမိတွင် ဘီပိုးရှိသည်ကို ထုတ်ဖော်ပြောဆိုရန်သင့်မသင့် မိမိကိုယ်တိုင် ဆုံးဖြတ်ရမည်ဖြစ်သည်။[၁၅]
မိမိကလေး ဘီးပိုးရှိသည်ကို ဖုံးကွယ်ထားခြင်း
[ပြင်ဆင်ရန်]မိမိကလေး ဘီပိုးရှိသည်ကို ထုတ်ဖော်မပြောဘဲ၊ ဖုံးကွယ်ထားမည်ဆိုပါက၊ ဤဗိုက်ရပ်စ်ပိုး၏ မည်သို့ကူးစက်နိုင်သည့်သတင်း အချက်အလက်အမှန်များကို မသိရှိသေးသော သူများအား ကြိုတင် သင်ကြားအသိပေးသင့်သည်။ ကလေးတက်ရောက်နေသည့် ကျောင်းသို့ ကျန်းမာရေးကောင်းမွန်ပြီး၊သေချာစွာ ဂရုစိုက်ပါက အခြားကလေးငယ်များသို့ အန္တရာယ်မပေးနိုင်ဘဲ၊ ကူးစက်နိုင်မှုအခွင့်အရေးမှာ လွန်စွာနည်းပါးသည်ဟု ကလေး၏ ကျန်းမာရေး ဆရာဝန် မှ ထောက်ခံစာ တောင်းသင့်သည်။ ဘီပိုးသည် သွေးမှတဆင့် ကူးစက်သော ပိုးဖြစ်သောကြောင့်၊ စကားပြောခြင်း ၊ ထိုင်ခုံတွင် အတူထိုင်ခြင်း၊ ဆော့ကစားခြင်းများမှ မကူးစက် နိုင်ပါ။ ၎င်းအချက်အလက်များကို မသိသော လူမှုအသိုင်းအဝိုင်းမှ ခွဲခြားဆက်ဆံခြင်းများ ပြုလုပ်နိုင်သည် (ဥပမာ- ဘီပိုးရှိသူမှ အကူးခံရမည်ကို ကြောက်ရွံ့၍ ၎င်းတို့၏ ကလေးများနှင့် အတူတူမထိုင်ခိုင်းခြင်း၊ အတူတူ ဆော့ကစားခွင့်မပြုခြင်း)။ နိုင်ငံတကာတွင် ထိုသို့ ခွဲခြားဆက်ဆံခြင်းများ မဖြစ်စေရန် ဥပဒေများ ပြဌန်းထားသည်၊ ထိုဥပဒေများတွင် ပိုးရှိသူအား ခွဲခြားဆက်ဆံခြင်းများ မခံရစေရန်၊ ပိုးရှိသည်ကို ဖုံးကွယ်ထားခွင့်များ၊ မိမိတွင် မည်သည့် ဗိုက်ရပ်စ်ပိုးရှိသည်ကို ယုံကြည်စိတ်ချရသည့် ကျန်းမာရေး ဝန်ထမ်းများကိုသာ ထုတ်ဖော်ပြောဆိုနိုင်ခြင်းများဖြင့် အကာအကွယ်ပေးထားသည့် ဥပဒေများရှိသည်။ [၁၆]
အလုပ်အကိုင် နှင့် အသက်မွေးဝမ်းကြောင်းခွင့် ထိခိုက်ရခြင်း
[ပြင်ဆင်ရန်]ဘီပိုးရှိသူအား ကုသမည့် ကုန်ကျစရိတ်သည် ကြီးမားနိုင်သောကြောင့်၊ နိုင်ငံတချို့တွင် ဘီပိုး ရှိပါက၊ လာရောက်လုပ်ကိုင်မည့် ဘီပိုးရှိသူများအား အလုပ်လုပ်ကိုင်ခွင့် ပယ်ဖျက်ခြင်း၊ ကျန်းမာရေးစစ်ဆေးရာတွင် ဘီပိုးတွေ့ရှိပါက အလုပ်လုပ်ကိုင်ရန်မသင့်လျှော်ဟူ၍ အမိနိုင်ငံသို့ ပြန်လည်ပို့ဆောင်ခြင်းများ လုပ်ဆောင်ကြသည်။ ၎င်းမှာ ဘီပိုးရှိသူများမှ ဆက်လက်ဖြစ်ပေါ်လာမည့် အသည်းရောဂါများကို ကုသပေးရန် နိုင်ငံတော် ကျန်းမာရေး ဘဏ္ဏာမှ ကုန်ကျစံရိပ်မခံချင်၍သော်လည်းကောင်း၊ မိမိနိုင်ငံရှိ နိုင်ငံသားများသို့ ဆက်လက်ကူးစက်မည်ကို ကြိုတင်ကာကွယ်သည့် အနေနှင့်သော်လည်းကောင်း မလိုအပ်သည့် ခွဲခြားဆက်ဆံခြင်းများ လုပ်ဆောင်လာကြခြင်းဖြစ်သည်။ ထို့ကြောင့် ဘီပိုးရှိသူသည် လူမှုအသိုင်းအဝိုင်းမှ ခွဲခြားဆက်ဆံရ နိုင်ခြင်းသာမက၊ စံနစ်ချ၍ နိုင်ငံတချို့ကပင် ခွဲခြားဆက်ဆံကြခြင်းကြောင့်၊ ဘီပိုးရှိသူများ၏ အသက်မွေးဝမ်းကြောင်း ခွင့်များ ထိခိုက်နစ်နာကြရသည်။ သို့သော် ထိုကဲ့သို့ခွဲခြားဆက်ဆံခြင်းများ မရှိစေရန် ယခု နိုင်ငံတချို့တွင် ဥပဒေသစ်များဖြစ် ခွဲခြားဆက်ဆံခြင်းမခံရစေရန် အကာအကွယ်ပေးနေပြီဖြစ်သည်။
အသည်းရောင် အသားဝါနေ့
[ပြင်ဆင်ရန်]ကမ္ဘာ့အသည်းရောင် အသားဝါနေ့ကို နှစ်စဉ် ဇူလိုင် ၂၈ ရက်နေ့တွင် ကျင်းပလျက်ရှိပြီး၊ ကမ္ဘာ့တဝှမ်းတွင် ဘီပိုး နှင့် စီပိုး အား လူအများ ပိုမိသိရှိလာစေရန် နှင့် ကြိုတင်ကာကွယ်မှုများ၊ ကုသမှုများ ပြုလုပ်နိုင်ရန် ရည်ရွယ်သည်။ ဤအစီအစဉ်များကို ကမ္ဘာ့ဟပါတိုက်တစ်ကွန်ယက်အဖွဲ့မှ ဦးဆောင်ကာ ၂၀၀၇ မှစတင်ခဲ့ပြီး၊ မေလ ၂၀၁၀ တွင် ကမ္ဘာ့ကျန်းမာရေး အဖွဲ့အစီးကြီးမှ ကမ္ဘာ့တဝှမ်းတွင် အသည်းရောင်အသားဝါ နေ့အဖြစ် အသိအမှတ်ပြုလိုက်သည်။
ဆေးမြီးတို ကောလဟာလများ
[ပြင်ဆင်ရန်]- ပါတ်ဝန်ကျင်တွင် ဘီပိုးပြန့်ပွား နှုန်း လူသိများလာခြင်း၊ ဆေးကုသရာတွင် အချိန်ကြာ၍ ငွေကြေးကုန်ကျခြင်း၊
- မြန်မာတို့၏ ဆေးမြီးတိုဆိုကာ လက်ဆင့်ကူး၍ စမ်းသောက်သုံးတတ်သည့် အလေ့အထရှိခြင်း၊
- ကုသနေချိန်တွင် ဆရာဝန်နှင့် အနီးကပ် အသည်း နှင့် ဘီပိုးအကောင်ရေနှုန်းကို စဉ်စိုက်မပျက် ကြည့်ရှုနေရသည့် ကုန်ကျစရိတ်များနိုင်ခြင်း၊
- ရှုပ်ထွေးသည့် သွေးစစ်ဆေးမှုများ ကုသချိန်တွင် ပါဝင်မှုများသောကြောင့်၊ သွေးစစ်ဆေးသည့် စက်ပစ္စည်းများ မရှိခြင်း၊
- ကျန်းမာရေးအသိပေးမှုနည်းခြင်း၊ ဆရာဝန်ညွှန်သည့် ဆေးဝါးခ ကုန်ကျရန် ငွေကြေးမလုံလောက်ခြင်း၊
ထိရောက်မှုမရှိသော ဆေးဝါးများသောက်သုံးမိ၍၊ ၎င်းဆေးတွင် ပါရှိသည့် အဆိပ်ဒြပ်များကြောင့် အခြားခန္ဓာကိုယ် အတွင်းရှိအစိတ်အပိုင်းများပါ ဒုက္ခပေးနိုင်သည်။ ဘီပိုးသည် တိုက်ခိုင်နှုန်းများသည့် ဘီပိုးဖြစ်ပါက၊ အသည်းကို နေ့စဉ်တိုက်ခိုက်နေမည်ဖြစ်ပြီး၊ မကုသပါက ဖြည်းဖြည်းခြင်း နှစ်ရှယ်လများကြာမှ အသည်းရောဂါလက္ခဏာများ ပြလာသည်၊ အသည်းပျက်စီးနေပြီဆိုပါက အသည်း အစားထိုးလဲရန်သာ ကျန်ပြီး၊ အများအားဖြင့် အသက်ဆုံးရှုံးကြရသည်။
ထို့အတူ သတင်းနှင့် မီဒီယာ တချို့မှ ဆေး၏ အမှန်တကယ်ထိရောက်ပုံ လေ့လာစမ်းသပ်မှုမျိုးပြုလုပ်ခြင်းမရှိဘဲ၊ ဤဆေးကို သောက်သုံးကြည့်ပါဆိုသည့် သတင်းများ မကြာခဏတွေ့ရှိရလေ့ရှိသည်။[၁၇] ထိုသို့ နိုင်ငံတကာမှ အသိအမှတ်မပြုရသေးသော၊ လေ့လာစမ်းသပ်မှုနည်းသော ဆေးဝါးများကို ဆရာဝန်များမှ မသောက်သုံးရန် ညွှန်ကြားကြသည်။ ထိုဆေးဝါးများကို မသောက်သုံးမီ ဆေးဝါးတွင် မည်သည့်ဒြပ်များ ပါဝင်သည်ကို အရင်သေချာလေ့လာကြည့်ခြင်း၊ နားလည်ကျွမ်းကျင်ရာ ဆရာဝန်များ နှင့် တိုင်ပင်ခြင်းဖြင့်၊ မလိုအပ်သည့် အချိန်နှောင့်နှေးမှုများကို ပယ်ဖျက်နိုင်သည်။ ပိုးသည် နှစ်၂၀တွင်း အသည်းကို ဖျက်စီးနိုင်ရန် တိုးပွားနေသည်ဟုဆိုလျင်၊ လူနာ၏အသက်သည် ထိုအချိန်အတွင်း ရောဂါကူးစက်သည့်နေ့မှ အသက်တိုတိုဖြင့် သေဆုံးရမည်ကို သတိပြုပါ။
အင်တာနက် စာမျက်နှာများပေါ် နှင့် တစ်ဦးတစ်ယောက်မှ သတင်းကို သယ်လာခြင်းကြောင့်ဖြစ်စေ မကြာခဏတွေ့ရှိရလေ့ရှိသည့် သတင်းများတွင် ပါဝင်သည့် ဆေးများမှာ-
၄င် အရွက်အား အစိမ်း (သို့) အခြာက်လှမ်း၍ သောက်သုံးရသည်ဟုဆိုသည်။ မြန်မာတို့၏ တိုင်းရင်းဆေး အာနိသင်များကို ကြည့်ပါမူ၊ ဤဆေးဝါးသည် အသည်းကို အထောက်အကူပြုသည်ဟု မတွေ့ရှိရပါ။ ဤဆေးရွက်တွင် Aristolochic Acids များစွာပါဝင်နေသောကြောင့်၊ သုံးဆောင်သူများတွင် ကျောက်ကပ် ပျက်စီးခြင်း နှင့် အရိုးချဉ်ဆီလျှော့နည်းခြင်း စသည့် ရောဂါလက္ခဏာများ တွေ့ရသည်။ ရိုးရာဆေးဝါးများ၊ တရုတ်ပြည်တွင် ဤဆေးကို ပိန်ဆေးများတွင် အများဆုံး တွေ့ရလေ့ရှိသည်။ အမေရိကန်နိုင်ငံတွင် ထို Aristolochic Acids ပါသည့် A. clematitis အပင်တစ်မျိုးမှ ဂျုံမှုန့်များသို့ သွားသည့်အမှုတွင် ဆက်နွယ်နေမှုရှိသည်ဟု တင်ပြထားသည့် အချက်များလည်းရှိသည်။ ဤဆေးရွက်ကို ဆေးဝါးများတွင် ထည့်သွင်းခွင့် မပြုဟု သက်မှတ်ထားသည့် နိုင်ငံများတွင် ယူနိုက်တက် ကင်းဒမ်း ၊ ဂျာမနီ၊ ကနေဒါ နှင့် ဩစတြေးလျနိုင်ငံ တို့လည်း ပါဝင်သည်။[၁၈]
ကိုးကား
[ပြင်ဆင်ရန်]- ↑ Hepatitis B
- ↑ HEPATITIS B - The Silent Killer
- ↑ livers.png (509x121 pixels)
- ↑ Pathobiology of chronic hepatitis virus infection and hepatocellular carcinoma (HCC). - PubMed - NCBI
- ↑ Hepatitis B Testing။ 21 January 2012 တွင် မူရင်းအား မော်ကွန်းတင်ပြီး။ 29 January 2012 တွင် ပြန်စစ်ပြီး။
- ↑ Mortality and Burden of Disease Estimates for WHO Member States in 2002 (xls)။ World Health Organization (2004-12)။ 13 November 2009 တွင် ပြန်စစ်ပြီး။
- ↑ http://www.cdc.gov/vaccines/pubs/vis/downloads/vis-hep-b.pdf
- ↑ http://www.myanmar.mmtimes.com/2011/news/504/news11.html
- ↑ မော်ကွန်းတင်ပြီးမိတ္တူ။ 28 June 2011 တွင် မူရင်းအား မော်ကွန်းတင်ပြီး။ 29 January 2012 တွင် ပြန်စစ်ပြီး။
- ↑ မော်ကွန်းတင်ပြီးမိတ္တူ။ 25 January 2012 တွင် မူရင်းအား မော်ကွန်းတင်ပြီး။ 29 January 2012 တွင် ပြန်စစ်ပြီး။
- ↑ UpToDate။ 4 February 2012 တွင် မူရင်းအား မော်ကွန်းတင်ပြီး။ 29 January 2012 တွင် ပြန်စစ်ပြီး။
- ↑ ၁၂.၀ ၁၂.၁ http://drugster.info/img/term/liver-biopsy-8801_0.jpg
- ↑ Liver Biopsy | NIDDK။ 24 January 2012 တွင် မူရင်းအား မော်ကွန်းတင်ပြီး။ 29 January 2012 တွင် ပြန်စစ်ပြီး။
- ↑ မော်ကွန်းတင်ပြီးမိတ္တူ။ 5 January 2012 တွင် မူရင်းအား မော်ကွန်းတင်ပြီး။ 29 January 2012 တွင် ပြန်စစ်ပြီး။
- ↑ မော်ကွန်းတင်ပြီးမိတ္တူ။ 10 October 2011 တွင် မူရင်းအား မော်ကွန်းတင်ပြီး။ 29 January 2012 တွင် ပြန်စစ်ပြီး။
- ↑ မော်ကွန်းတင်ပြီးမိတ္တူ။ 15 April 2012 တွင် မူရင်းအား မော်ကွန်းတင်ပြီး။ 29 January 2012 တွင် ပြန်စစ်ပြီး။
- ↑ ashinayethaka.com - This website is for sale! - joomla joomla Resources and Information[လင့်ခ်သေ]
- ↑ https://ntp.niehs.nih.gov/ntp/roc/twelfth/2010/finalbds/aristolochic_acids_final_508.pdf
